Вирус папилломы человека высокого канцерогенного риска (ВПЧ ВКР) является этиологической причиной рака шейки матки (РШМ) и влагалища [1–3].
В Российской Федерации РШМ занимает 5-е место (4,9%) по распространенности среди злокачественных новообразований у женщин и 1-е место в структуре смертности от злокачественных новообразований у женщин в 25–29 лет (18,02%) согласно статистическим данным за 2021 г. [4].
В настоящее время ВИЧ-инфекция вышла за пределы уязвимых групп населения и активно распространяется в общей популяции, в связи с чем наблюдается тенденция к увеличению числа ВИЧ-инфицированных женщин: на 31.12.2021 в Российской Федерации зарегистрировано 40,6% впервые выявленных ВИЧ-инфицированных женщин [5].
Всем женщинам с ВИЧ-позитивным статусом рекомендуется проводить скрининг предраковых заболеваний шейки матки с 21 года (или через год после начала половой жизни) и продолжать после 65 лет [2], так как прогнозы развития заболеваний папилломавирусной этиологии у ВИЧ-инфицированных женщин менее благоприятны, чем у пациентов в общей популяции [6].
ВИЧ-инфицированные женщины недостаточно информированы о роли ВПЧ различного канцерогенного риска в развитии РШМ [7] и часто по ряду таких причин, как стигматизация, боязнь разглашения диагноза, нехватка свободного времени, слабо мотивированы к обращению в амбулаторные лечебно-профилактические медицинские учреждения для прохождения цервикального скрининга. Так как в центрах по профилактике и борьбе со СПИДом не всегда есть возможность проводить скрининг предраковых заболеваний ВПЧ-ассоциированной этиологии, успешной реализацией лабораторного компонента первого этапа – проведения ВПЧ-тестирования – может стать использование индивидуального набора расходных материалов для самостоятельного взятия отделяемого влагалища.
В России применяются коммерческие наборы для самостоятельного взятия биоматериала из влагалища для проведения ВПЧ-теста (Qvintip, FLOQSwabs), но их применение имеет оппортунистический характер без строгих методических установок, предварительных расчетов финансовых затрат, реального охвата популяции [8].
В связи с этим целью исследования является изучение эффективности использования индивидуального набора расходных материалов для самостоятельного взятия отделяемого влагалища («Я САМА») при проведении ВПЧ-тестирования на первом этапе скрининга предраковых заболеваний шейки матки и влагалища ВИЧ-инфицированных женщин в Московском регионе.
Материалы и методы
Работа проводилась в период с февраля 2020 г. по май 2021 г. на базе Центрального НИИ эпидемиологии Роспотребнадзора (далее – ЦНИИЭ). В исследовании приняли участие 100 женщин с ВИЧ-положительным статусом, проживающих в Москве и Московской области. Критериями включения служили женский пол от рождения, возраст старше 18 лет, отсутствие беременности, подписанное информированное согласие на участие в исследовании; критерием невключения – отсутствие возможности понять смысл информированного согласия.
У каждой участницы исследования для последующего ПЦР-тестирования брали соскоб эпителиальных клеток со слизистой оболочки цервикального канала (n = 100), отделяемое со слизистой оболочки влагалища, полученное в результате использования обследуемой индивидуального набора расходных материалов для самостоятельного взятия (n = 100). Взятие соскоба эпителиальных клеток со слизистой оболочки цервикального канала (эктоцервикса и эндоцервикса) проводилось медицинским персоналом в виалу с транспортной средой для жидкостной цитологии BDSurePath (BD Diagnostics, США) с помощью эндоцервикальной щетки – урогенитального зонда типа F (Changzhou Chuangjia Medical Applience Co, КНР). Самостоятельное взятие образцов отделяемого влагалища пациентки проводили самостоятельно с помощью индивидуального набора расходных материалов «Я САМА» (RU 116 331U1, 09.02.2012). В его состав входят зонд медицинский по ТУ 9436-002-98349125-2016 тип А5 (ООО «Медицинские изделия», Россия), одноразовая полипропиленовая завинчивающаяся пробирка объемом 2,0 мл (Axygen, Inc., США) с 500 мкл транспортной среды «Транспортная среда с муколитиком (ТСМ)» (ЦНИИЭ, Россия). Удобство использования набора участницы исследования оценивали при помощи анкетирования. Предложенная для заполнения анкета включала 5 вопросов [9].
Хранение и транспортировку биологического материала для ПЦР-исследования осуществляли согласно методическим рекомендациям ЦНИИЭ [10].
Во всех образцах биологического материала определяли ДНК 13 онкогенных типов ВПЧ методом ПЦР-РВ. При выполнении ВПЧ-тестирования использовали наборы реагентов производства ЦНИИЭ. Постановку и анализ результатов амплификации осуществляли на приборе с системой детекции флуоресцентного сигнала в режиме реального времени «ДТпрайм» (ООО «НПО ДНК-Технология», Россия).
ВПЧ-тестирование позволило выявить ДНК ВПЧ 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68 типов и определить границы биологической значимости при анализе получаемых результатов. Контроль качества взятия биологического материала оценивали согласно критериям: > 500 клеток – адекватный образец; 50–500 клеток – условно-адекватный, материала достаточно для клинической интерпретации результата анализа; < 50 клеток – неадекватный, требуется повторное взятие биологического материала.
Предварительную подготовку и окрашивание микропрепаратов для цитологического исследования проводили в аппарате PrepStain (BD Diagnostics, США), используя наборы расходных материалов BD PrepMate и BD PrepStain (BD Diagnostics, США) и набор красителей BD PrepStain (BD Diagnostics, США). Просмотр микропрепаратов в соответствии с Приказом Минздрава России № 174 от 24.04.2003 г. осуществляли на микроскопах OLYMPUS BX 45 (Olympus Corporation, Япония) и Leica DM1000 (Leica Microsystems, Германия).
Статистические данные обрабатывали с использованием программного пакета Microsoft Excel (Windows XP) и SPSS16 (допустимая ошибка Е = 5%). Были использованы показатели описательной статистики: средняя (М), медиана (Ме), стандартное отклонение (m), минимум (min), максимум (max), 95% ДИ, интерквартильный размах (IQR = Q3–Q1). При анализе различий между группами по качественным признакам использовали критерий Фишера. Различия между группами считали статистически значимыми при р < 0,05.
Исследование проводилось при информированном согласии пациенток. Протокол исследования одобрен Этическим комитетом ЦНИИЭ (протокол № 98 от 28.01.2020).
Результаты
Среди 100 обследованных ВИЧ-инфицированных женщин преобладали в основном молодые (37,74 ± 6,3 года; Ме – 38; min – 19, max – 57; 95% ДИ 37,7–38,9), из них всего 9 были моложе 30 лет. Подробная характеристика участниц исследования представлена в табл. 1.
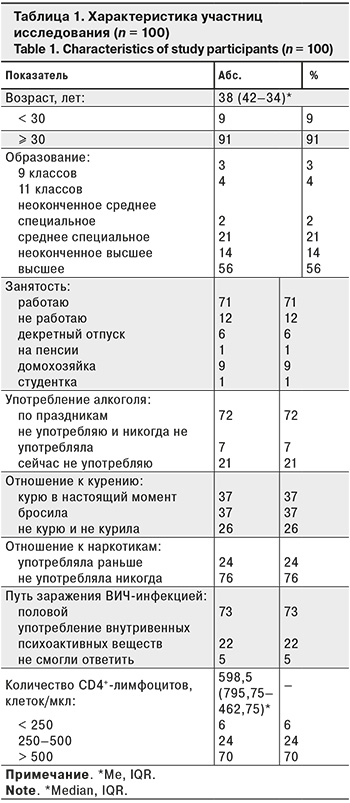
56% составили женщины с высшим образованием. На момент участия в исследовании 71% женщин указали, что работают.
Употребляют алкоголь по праздникам 72% респонденток. Ранее употребляли внутривенные психоактивные вещества 24% опрошенных женщин. Имели опыт, но прекратили курение никотиносодержащих изделий на момент проведения исследования 37% участниц; 37% продолжали курить; 26% отметили, что никогда не курили.
Средний возраст начала первой менструации – 13,3 ± 1,4 года (Ме – 13 лет; min – 11, max – 17; 95% ДИ 12,98–13,54). Среди участниц исследования преобладали женщины, возраст начала половой жизни которых составил 16,9 ± 1,9 года (Ме – 17 лет; min – 12, max – 22; 95% ДИ 16,5–17,3), из них 66% начали половую жизнь раньше 18 лет.
Затрудняются озвучить результат ранее проведенного скрининга предраковых заболеваний шейки матки 40% участниц (не проходила скрининг предраковых заболеваний ранее, не помнит результат, не интересовалась результатом скрининга).
По результатам анкетирования половой путь заражения ВИЧ-инфекцией отметили 73% респонденток, 22% – при употреблении внутривенных психоактивных веществ, остальные 5% не смогли ответить.
На момент участия в исследовании у 71% женщин была 3 стадия ВИЧ-инфекции (согласно классификации Покровского). Среди участниц исследования преобладали женщины с количеством CD4+-лимфоцитов 622,4 ± 261 клеток/мкл (Ме – 598,5; min – 19, max – 1358; 95% ДИ 570,6–674,2), > 500 клеток/мкл имели 70% пациенток. Иммунорегуляторный индекс (CD4/CD8) более 1 имели 38% участниц исследования. Антиретровирусную терапию получали 96% женщин, при этом у них РНК ВИЧ была ниже определяемого уровня.
Все биологические образцы, полученные в ходе исследования, были признаны адекватными, так как имели > 500 эпителиальных клеток. Результаты ВПЧ-тестирования при различных способах взятия биологического материала представлены в табл. 2.
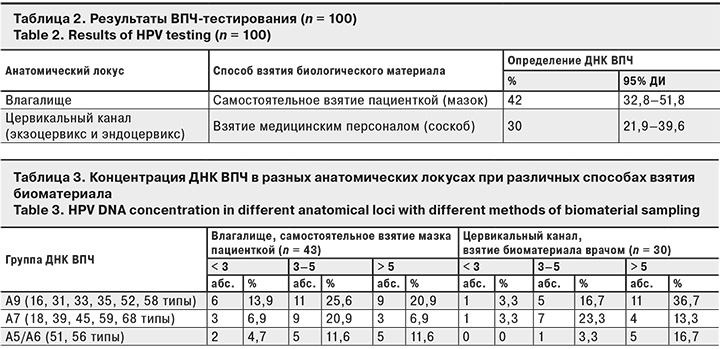
Эффективность выявления ВПЧ при самостоятельном взятии отделяемого со слизистой оболочки влагалища с помощью индивидуального набора расходных материалов оказалась выше, чем при взятии биологического материала медицинским персоналом со слизистой оболочки цервикального канала (42 и 30% соответственно). При расчете критерия Фишера достоверной разницы между сравниваемыми способами взятия биологического материала на первом этапе скрининга ВПЧ-ассоциированных предраковых заболеваний шейки матки и влагалища не установлено: разница в выявлении ДНК ВПЧ в образцах отделяемого со слизистой оболочки влагалища, взятых пациенткой самостоятельно, и в соскобах эпителиальных клеток со слизистой оболочки цервикального канала, взятых врачом-гинекологом, составила 12% (p > 0,05).
Среднее количество дней между самостоятельным взятием и посещением врача-гинеколога составило 19,51 ± 32,5 дня (Ме – 8; min – 0, max – 162). Вероятно, это повлияло на определяемую концентрацию ДНК ВПЧ в исследуемых анатомических локусах и, следовательно, на выявление ВПЧ.
У обследованных женщин обнаружены все 13 онкогенных типов ВПЧ. В ВПЧ-положительных образцах отделяемого влагалища, полученных в результате самостоятельного взятия пациенткой, чаще всего выявлялись 16 тип (32,6%), 56 тип (23,3%) и 31 тип (18,6%). В ВПЧ-положительных образцах соскоба эпителиальных клеток со слизистой оболочки цервикального канала чаще всего выявлялся 16 тип (30%), 56 тип (16,7%) и 68 тип (16,7%). Полученные данные свидетельствуют о распространенности всех 13 онкогенных типов ВПЧ у женщин с ВИЧ-позитивным статусом.
При самостоятельном взятии биологического материала (использование набора расходных материалов «Я САМА») чаще выявляли ДНК ВПЧ в низкой концентрации (< 3,0 lg копий/105 клеток), но достоверной разницы между сравниваемыми способами при расчете критерия Фишера не выявлено (р > 0,05) (табл. 3).
При проведении цитологического исследования микропрепаратов шейки матки в 26 (26%) случаях выявлены интраэпителиальные поражения различной степени. В их структуре преобладает LSIL – 17 (65,4%), а на НSIL и ASCUS пришлось (23,1%) и 3 (11,5%) случая соответственно. LSIL и ASCUS выявлены в двух ВПЧ-отрицательных образцах со слизистой оболочки цервикального канала. При этом у одной пациентки с цитологическим заключением LSIL выявлена ДНК ВПЧ в образце отделяемого со слизистой оболочки влагалища (самостоятельное взятие).
Анализ результатов анкетирования использования индивидуального набора расходных материалов «Я САМА» ВИЧ-инфицированными женщинами представлен в табл. 4.
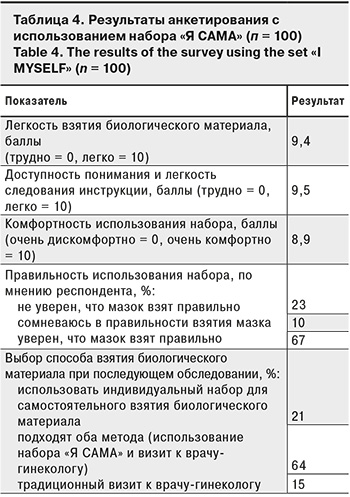
Полученные данные свидетельствуют о возможности использования исследуемого индивидуального набора расходных материалов для самостоятельного взятия биологического материала со слизистой оболочки влагалища для проведения ВПЧ-тестирования на первом этапе скрининга ВПЧ-ассоциированных предраковых заболеваний шейки матки и влагалища у ВИЧ-инфицированных женщин.
Обсуждение
Опыт ряда стран, практически поборовших РШМ, стал причиной проекта в Московском регионе для улучшения качества жизни лиц, живущих с ВИЧ [11].
В результате проведенного исследования у 43% ВИЧ-инфицированных женщин Московского региона в самостоятельно взятом отделяемом со слизистой оболочки влагалища выявлена ДНК ВПЧ ВКР методом ПЦР. Эффективность самозабора с помощью набора «Я САМА» оказалась выше, чем при взятии биоматериала врачом из цервикального канала (42 и 30% соответственно). Но при расчете критерия Фишера достоверной разницы в методе сбора биоматериала не получено.
Учитывая, что рак влагалища и вульвы у ВИЧ-инфицированных женщин встречается чаще, чем в общей популяции, внедрение выявления ДНК ВПЧ ВКР в самостоятельно взятом отделяемом со слизистой оболочки влагалища в услуги в центрах по профилактике и борьбе со СПИДом также позволит эффективно увеличить диагностику этой патологии [12].
При использовании набора «Я САМА» чаще выявляли ДНК ВПЧ ВКР в низкой концентрации (< 3,0 lg/105 клеток), но достоверной разницы при расчете критерия Фишера не получено. ВПЧ способен элиминировать, но у ВИЧ-инфицированных женщин другая ситуация. ВПЧ даже в малых концентрациях – это риск развития у них неопластического процесса. [13].
По результатам анкетирования, индивидуальный набор для самостоятельного взятия отделяемого влагалища «Я САМА» легок и комфортен в использовании, инструкция по его применению доступна для понимания. Оценка личных предпочтений ВИЧ-позитивных женщин при выборе способа взятия биологического материала показала, что только 15% респонденток предпочли бы в будущем традиционный визит к врачу-гинекологу, что, вероятно, связано с большой закрытостью и стигматизацией данной группы. Полученные нами результаты демонстрируют, что использование набора «Я САМА» в группе ВИЧ-инфицированных женщин позволит увеличить охват скринингом за счет создания такого важного для этой группы условия, как отсутствие стигматизации при сборе образцов для ВПЧ-тестирования в медико-профилактических учреждениях.
Обращает на себя внимание среднее количество дней между самостоятельным взятием мазка и посещением врача-гинеколога (19,51 ± 32,5 дня; Ме – 8; min – 0, max – 162). Использование изучаемого подхода также позволит сократить время обследования ВИЧ-инфицированной женщины и увеличит ее мотивацию для прохождения дополнительного обследования у врача-гинеколога в случае получения ВПЧ-положительного результата.
ВИЧ-инфицированные женщины относятся к группе населения, не охваченной скринингом, несмотря на то, что у них в 6 раз чаще регистрируют РШМ, чем у их ВИЧ-отрицательных сверстниц [14, 15]. Поэтому включение выявления ДНК онкогенных типов ВПЧ в самостоятельно взятом отделяемом со слизистой оболочки влагалища как первый этап скрининга в услуги центров по профилактике и борьбе со СПИДом позволит значительно увеличить охват скринингом этой уязвимой группы населения.
Выводы
1. Достоверной разницы в выявлении онкогенных типов ДНК ВПЧ в зависимости от способа взятия биологического материала при проведении ВПЧ-тестирования образцов отделяемого со слизистой оболочки влагалища, взятых пациенткой самостоятельно, и соскоба эпителиальных клеток со слизистой оболочки цервикального канала, взятых медицинским персоналом, не установлено (p > 0,05).
2. Полученные результаты демонстрируют возможность проведения скрининга предраковых заболеваний шейки матки и влагалища, основанного на ВПЧ-тестировании с выявлением 13 онкогенных типов ВПЧ у ВИЧ-инфицированных женщин при использовании способа самостоятельного взятия биологического материала.
3. Использование изучаемого подхода позволит сократить время обследования ВИЧ-инфицированной женщины и увеличит ее мотивацию для прохождения дополнительного обследования у врача-гинеколога в случае получения ВПЧ-положительного результата.
4. Самостоятельное взятие образцов отделяемого со слизистой оболочки влагалища для ВИЧ-инфицированных женщин доступно и в большинстве случаев предпочтительнее визита к врачу-гинекологу: легкость проведения самостоятельного взятия – 9,4 балла, доступность понимания и легкость выполнения инструкции к индивидуальному набору расходных материалов – 9,5 балла, удобство использования набора в целом – 8,9 балла, и только 15% опрошенных предпочли бы традиционный визит к врачу-гинекологу, тогда как 85% не исключают использования набора «Я САМА».
5. Необходимо проводить дополнительное консультирование ВИЧ-инфицированных женщин о возможности использования набора для самостоятельного взятия образцов.


