Цитомегаловирус (ЦМВ) человека распространен повсеместно, им инфицировано большинство взрослого населения [1, 2]. Цитомегаловирусная инфекция (ЦМВИ), как правило, не дает клинических проявлений или имеет скудную неспецифическую симптоматику [3, 4].
Наш многолетний клинический опыт показал широкое распространение маркеров ЦМВИ среди женщин репродуктивного возраста в популяции – от 87,6 до 91,6% [5, 6], что обусловило проведение углубленного исследования данной проблемы. Для ЦМВ характерна пожизненная персистенция в организме человека с периодической реактивацией, протекающей, как правило, на субклиническом уровне [7, 8]. У женщины, перенесшей острую ЦМВИ до беременности и имеющей антитела к ЦМВ, плод также может быть инфицирован [9]. При оценке эпидемиологической ситуации частота вертикальной трансмиссии ЦМВ играет решающую роль в прогнозировании инфекции в следующих генерациях [1, 7, 10].
 Задачей нашего исследования явилось выявление ЦМВИ у женщин фертильного возраста и определение ее активности, значимой для будущей беременности, с помощью вирусологических и иммунобиологических методов.
Задачей нашего исследования явилось выявление ЦМВИ у женщин фертильного возраста и определение ее активности, значимой для будущей беременности, с помощью вирусологических и иммунобиологических методов.
Материалы и методы
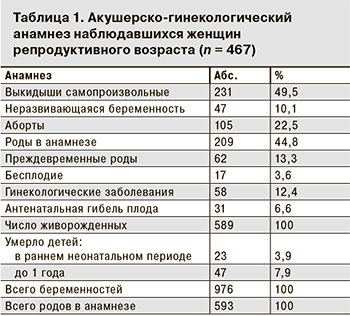
Под нашим наблюдением находились и обследовались 467 женщин с отягощенным акушерско-гинекологическим анамнезом (ОАГА) (неблагоприятные исходы предыдущих беременностей для плода и новорожденного) в возрасте от 17 до 42 лет.
Изучение акушерского анамнеза показало (табл. 1), что самопроизвольные выкидыши наблюдались у 231 (49,5%) женщины, в том числе повторные (от 2 до 5 раз) – у 139 (29,8%). Ранние (до 16 нед. беременности) выкидыши наблюдались в 176 (76,2%) случаях, поздние выкидыши имели место у 55 (23,8%) женщин. У 47 (10,1%) женщин в анамнезе была неразвивающаяся беременность, при этом у 2 пациенток она наблюдалась повторно.
Роды в анамнезе были у 209 (44,8%) женщин, в том числе преждевременные – у 62 (13,3%). У 7 пациенток в различные сроки произошло искусственное прерывание беременности по медицинским показаниям. В I триместре основанием для искусственного прерывания беременности чаще всего являлись персистирующие инфекции (цитомегалия, герпес), в дальнейшем – различные аномалии плода и фетопатии, выявленные при ультразвуковом исследовании.
У 467 женщин, имевших роды в анамнезе, родились 593 ребенка, при этом было 4 (0,7%) случая мертворождения. В раннем неонатальном периоде умерли 23 (3,9%) ребенка от различных причин, но главным образом от врожденных пороков развития и внутриутробной инфекции. В более поздние сроки умерли 47 (7,9%) детей. Среди причин летальных исходов первое место по частоте принадлежало врожденным порокам развития, второе – инфекциям. Более трети летальных исходов от инфекционных причин было ассоциировано с ЦМВИ.
Результаты и обсуждение
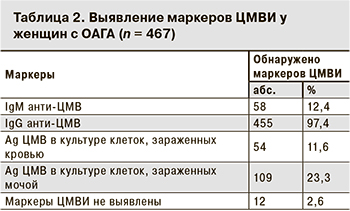 В результате проведенного комплексного обследования 467 женщин с ОАГА маркеры ЦМВИ были выявлены у 455 (97,4%) пациенток (табл. 2).
В результате проведенного комплексного обследования 467 женщин с ОАГА маркеры ЦМВИ были выявлены у 455 (97,4%) пациенток (табл. 2).
Антитела к ЦМВ класса IgG были обнаружены у 455 (97,4%) обследованных женщин. IgМ анти-ЦМВ выявлены у 58 (12,4%) женщин. Во всех случаях у пациенток с наличием IgМ анти-ЦМВ определялись IgG анти-ЦМВ. 12 (2,6%) женщин с ОАГА оказались серонегативными. Обнаружение антител к ЦМВ класса IgG свидетельствовало, во-первых, об инфицированности ЦМВ, во-вторых – о наличии гуморального иммунитета к нему. Выявление антител к ЦМВ класса IgМ совместно с IgG анти-ЦМВ указывало на реактивацию ЦМВИ.
Антиген ЦМВ в клеточной культуре, зараженной кровью, был выявлен у 54 (11,6%) пациенток, а в клеточной культуре, зараженной мочой – у 109 (23,3%) женщин с ОАГА. У 65% женщин, имевших в крови IgМ анти-ЦМВ, выявлялась виремия и/или вирурия. В целом виремия и/или вирурия выявлена у 163 женщин с ОАГА, что составило 34,9%.
Важное место принадлежит трактовке результатов лабораторного обследования, поскольку абсолютное большинство женщин, инфицированных вирусом цитомегалии, остаются при этом клинически здоровыми. Поэтому у наблюдавшихся инфицированных женщин без каких-либо клинических проявлений мы выделили 3 формы ЦМВИ:
- латентную, при которой определяются только антитела класса IgG анти-ЦМВ. Выявлена у 280 (61,5%) женщин;
- реактивированную, при которой определяются специфические антитела класса IgМ совместно с антителами класса IgG анти-ЦМВ, причем эта форма инфекции в большинстве случаев сочеталась с вирурией и/или виремией. Выявлена у 58 (12,8%) женщин;
- персистирующую, характеризующуюся вирусовыделением и наличием специфических антител класса IgG, но при отсутствии в крови специфических антител класса IgМ. Выявлена у 117 (25,7%) женщин.
 Предлагаемая градация ЦМВИ у женщин репродуктивного возраста дает ориентиры в отношении терапевтической тактики. Женщины с реактивированной и персистирующей формами инфекции отнесены нами в группу риска по возможности вертикальной передачи ЦМВ плоду.
Предлагаемая градация ЦМВИ у женщин репродуктивного возраста дает ориентиры в отношении терапевтической тактики. Женщины с реактивированной и персистирующей формами инфекции отнесены нами в группу риска по возможности вертикальной передачи ЦМВ плоду.
При анализе акушерско-гинекологического анамнеза у женщин с различными формами ЦМВИ было показано, что среди женщин с латентной формой ЦМВИ каждая пятая предыдущая беременность закончилась самопроизвольным выкидышем; у пациенток с персистирующей и реактивированной формами ЦМВИ выкидыши в анамнезе наблюдались достоверно чаще – в результате каждой 2–3 (p < 0,01) и каждой 3–4 (p < 0,05) беременности соответственно.
Неразвивающаяся беременность также чаще наблюдалась при персистентной и реактивированной ЦМВИ (7,6 и 7,0% соответственно), чем при латентной форме инфекции (3,9%; p < 0,05). Доля преждевременных родов у женщин с латентной формой ЦМВИ составила 6,3%. В группе пациенток с персистирующей и реактивированной формами инфекции эти показатели составили 19,4 и 16,6% случаев соответственно (p < 0,01).
Отличительной особенностью анамнеза пациенток с персистирующей и реактивированной формами ЦМВИ был высокий процент гинекологических заболеваний (эрозия шейки матки, сальпингоофорит, кольпит, миома матки) – 23 и 17,9% соответственно. Число женщин, страдавших гинекологическими заболеваниями, при латентной форме инфекции было достоверно ниже – 8,5% (p < 0,01 и < 0,05 соответственно).
Задачей лечения женщин с реактивированной и персистирующей формами ЦМВИ является ликвидация активности инфекции – прекращение вирусной экскреции и элиминация IgM анти-ЦМВ из крови, конверсия реактивированной и персистирующей форм инфекции в латентную форму.
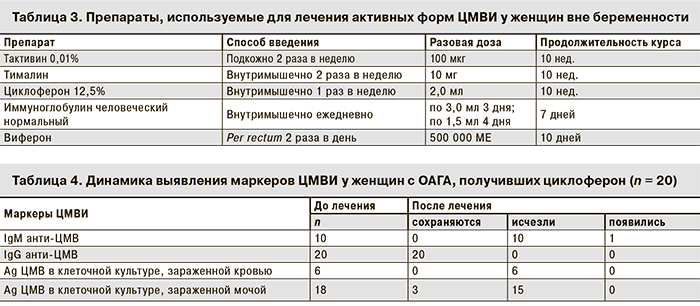
Чаще всего для лечения использовали тактивин, циклоферон, иммуноглобулин человеческий нормальный или его сочетание с вифероном. В отдельных случаях при необходимости повторного курса лечения применяли тималин (табл. 3).
Учитывая изменения в иммунном статусе женщин с реактивированной и персистирующей ЦМВИ, пациенткам была проведена иммунокорригирующая терапия. Антивирусные химиопрепараты для лечения женщин репродуктивного возраста с ЦМВИ даже вне периода беременности не применяли из-за их высокой токсичности.
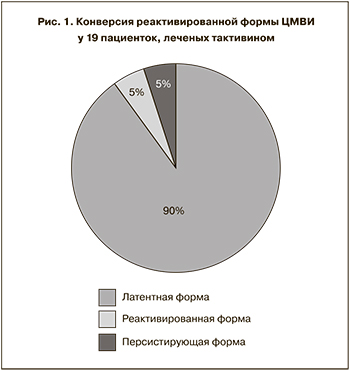
Для оценки клинической эффективности тактивина в прегравидарной подготовке к беременности женщин с активной ЦМВИ нами было проведено обследование и лечение 53 пациенток. Исследование проводили в динамике. Реактивированная форма инфекции наблюдалась у 19 женщин, персистирующая – у 34. Тактивин назначали по схеме: 1,0 мл 0,01% раствора подкожно 2 раза в неделю на протяжении 10 нед.
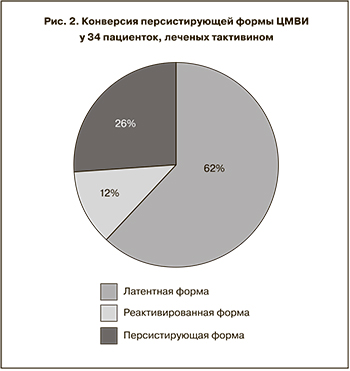 По завершении курса лечения тактивином проводили контрольное обследование на маркеры ЦМВИ (рис. 1, 2). Положительные результаты лечения с прекращением цитомегаловирусной антигенемии, антигенурии и элиминацией IgM анти-ЦМВ из крови были достигнуты после первого курса лечения у 38 (71,7%) из 53 женщин, получавших тактивин. Так, конверсия реактивированной формы ЦМВИ в латентную произошла у 17 (89,5%) лечившихся пациенток, а персистирующая форма трансформировалась в латентную у 21 (61,8%) женщины. Лечение тактивином не было эффективным у 15 (28,3%) женщин. Тактивин пациентки переносили хорошо, каких-либо побочных явлений не наблюдали.
По завершении курса лечения тактивином проводили контрольное обследование на маркеры ЦМВИ (рис. 1, 2). Положительные результаты лечения с прекращением цитомегаловирусной антигенемии, антигенурии и элиминацией IgM анти-ЦМВ из крови были достигнуты после первого курса лечения у 38 (71,7%) из 53 женщин, получавших тактивин. Так, конверсия реактивированной формы ЦМВИ в латентную произошла у 17 (89,5%) лечившихся пациенток, а персистирующая форма трансформировалась в латентную у 21 (61,8%) женщины. Лечение тактивином не было эффективным у 15 (28,3%) женщин. Тактивин пациентки переносили хорошо, каких-либо побочных явлений не наблюдали.
Одним из препаратов, впервые использованным для лечения активной ЦМВИ у женщин с ОАГА, был циклоферон – индуктор интерферона. Его назначали в виде инъекций в разовой дозе 2,0 мл 12,5% раствора внутримышечно 1 раз в неделю. Курс лечения продолжался 10 нед. В результате проведенного лечения циклофероном у 16 (80%) женщин прекратилась ЦМВ-виремия и/или ЦМВ-вирурия, произошла элиминация IgM анти-ЦМВ из крови (табл. 4). Лечение циклофероном не было эффективным у 4 (20%) женщин, из них у одной пациентки впервые были обнаружены IgM анти-ЦМВ. Препарат пациентки переносили хорошо, каких-либо побочных явлений не наблюдали.
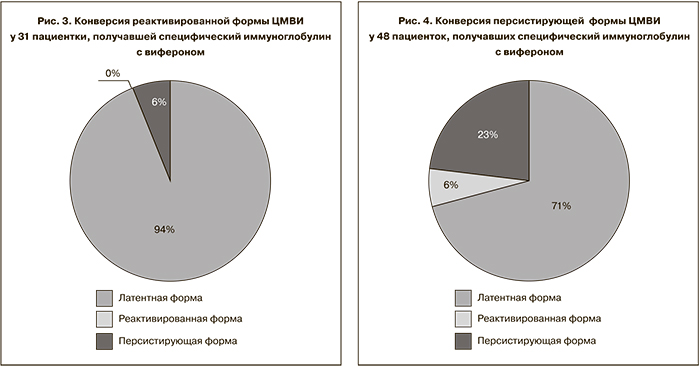
Была изучена также клиническая эффективность комбинации иммуноглобулина человеческого нормального с повышенным содержанием антител к ЦМВ с противовирусным иммунокорригирующим препаратом виферон у 79 женщин с ОАГА и активной ЦМВИ (рис. 3 и 4).
Реактивированная форма инфекции наблюдалась у 31 из 79 пациенток, персистирующая – у 48. Иммуноглобулин человеческий нормальный с повышенным содержанием антител к ЦМВ для внутримышечного введения назначали по схеме: по 3,0 мл ежедневно в течение 3 дней, затем по 1,5 мл ежедневно в течение следующих 4 дней. Суппозитории виферона, содержащие в качестве активного вещества интерферон α-2 человеческий рекомбинантный, в суточной дозировке 1 000 000 МЕ применяли в комплексной терапии ежедневно в течение 5 дней, затем пациентки получали виферон в суточной дозировке 500 000 МЕ ежедневно в течение 10 дней, потом – по одному суппозиторию 500 000 МЕ 2 раза в неделю; всего 30 суппозиторий на курс. Оба препарата переносились хорошо, каких-либо побочных явлений не было.
Через 4 нед. после окончания лечения повторно было проведено вирусологическое и серологическое обследование пациенток. Выявлено, что трансформация реактивированной формы в латентную произошла у 29 (93,5%) из них, а персистирующая форма трансформировалась в латентную у 34 (70,8%) женщин. Терапия по вышеописанной схеме была неэффективной у 2 (6,5%) женщин с диагностированной до лечения реактивированной формой ЦМВИ и у 14 (29,2%) пациенток с персистирующей ЦМВИ. Клиническая эффективность комбинированной терапии, включающей иммуноглобулин человеческий нормальный и виферон, у женщин репродуктивного возраста с ОАГА и активной ЦМВИ (персистирующая и реактивированная формы) составила 79%.
Таким образом, клиническую эффективность препаратов тактивина, циклоферона и сочетания иммуноглобулина человеческого нормального с вифероном можно считать сопоставимой. Хотя показатели эффективности при применении вышеперечисленных средств не имели достоверных отличий, их максимальные значения были зарегистрированы в случае применения виферона в сочетании с иммуноглобулином человеческим нормальным, что позволило рассматривать именно этот вариант иммунотропной терапии в качестве средства выбора.
Пациенткам с сохраняющейся активностью ЦМВИ назначали второй курс лечения, который включал повторное применение иммуноглобулина человеческого нормального по вышеописанной схеме внутримышечно в комплексе с вифероном в суточной дозировке 500 000 МЕ по одному суппозиторию ректально каждые 12 ч в течение 5 сут. После второго курса лечения активность ЦМВИ была ликвидирована в подавляющем большинстве случаев. Однако шести пациенткам с ОАГА потребовалось 3 курса комбинированной противовирусной иммунотерапии, в результате которых инфекционный процесс перешел в стадию латенции. Допустимость очередной беременности обсуждалась с женщинами в зависимости от результатов лечения, она разрешалась при ликвидации активности ЦМВИ.
У большинства наблюдавшихся женщин беременность наступила в сроки от 1 до 24 мес., в среднем через 6 мес. Проведенное лечение вне беременности не позволило предупредить активизацию ЦМВИ во время беременности у всех женщин. При этом в I триместре, наиболее опасном по последствиям инфицирования, латентная форма сохранялась у 72% беременных.
Наблюдения показали, что чем больше времени проходит после достижения стадии латенции, тем выше риск реактивации ЦМВИ. Поэтому если в ближайшие полгода после установления у женщины с ОАГА латентной стадии ЦМВИ беременность не наступила, целесообразно повторить исследование на наличие маркеров ЦМВИ.
Проведенные исследования и наблюдения показали, что в процессе подготовки к беременности женщин с ОАГА и активной ЦМВИ лечение позволяет обеспечить в подавляющем большинстве случаев наступление беременности и благоприятное ее течение.


