Дефицит сформировавшихся ранее индивидуальных стратегий поведения, направленных на сохранение здоровья, при развитии хронического заболевания может оказывать негативное влияние на приверженность пациентов диспансерному наблюдению и лечению. Изменить отношение к своему здоровью большинство россиян способны только после наступления комплекса социально-экономических и психологических последствий развития болезненного состояния, то есть забота о здоровье наступает только тогда, когда проявляются признаки ухудшения здоровья. Так, более 50% населения назвали причиной заботы о своем здоровье его ухудшение [1]. При ВИЧ-инфекции ухудшение состояния здоровья наступает не сразу, и при отсутствии лечения выраженные симптомы ухудшения состояния проявляются только спустя 7–8 лет после заражения ВИЧ, что приводит к позднему обращению в медицинские учреждения. Кроме того, ВИЧ-инфекция относится к таким хроническим заболеваниям, при которых необходимо пожизненно принимать лекарственные препараты и регулярно посещать врача, что вынуждает пациента с ВИЧ-инфекцией менять свое поведение с учетом того факта, что прекращение терапии приведет к развитию негативных последствий для здоровья, а перерывы в приеме лекарственных препаратов – к развитию резистентности к ним. Поэтому важным аспектом лечения пациентов, живущих с ВИЧ, является выполнение рекомендаций медицинских работников как одно из условий сохранения здоровья. Насколько это важно, свидетельствуют данные ВОЗ, которые показывают, что долгосрочные стратегии обеспечения приверженности лечению могут быть более эффективными для здоровья населения, чем любое улучшение специфического лечения [2]. Это приводит к необходимости поиска эффективных практик повышения приверженности диспансерному наблюдению и лечению заболеваний.
Несмотря на многолетнее изучение приверженности, до настоящего времени не получено однозначных данных о факторах, влияющих на процесс ее формирования, так как он зависит от множества составляющих: клинических, социально-демографических, психологических характеристик пациента, установок и навыков врача, организации лечебной работы.
Е. Миллз и соавт. [3] обобщили результаты более 100 работ по выявлению социальных факторов, которые влияли на прием пациентами антиретровирусной терапии (АРТ). К факторам, которые снижали приверженность, отнесли социальную изоляцию больных, финансовые трудности, бездомность, меняющийся график работы, сложность совмещения лечения с работой, семьей, обязанностями по уходу. Повышению приверженности лечению содействовало совместное проживание с кем-либо, особенно с детьми, а также напоминание о необходимости лечения членами семьи и друзьями.
В последнее время появилось большое количество публикаций об изучении факторов, которые влияют на приверженность лечению, а также поиске методов ее оценки. Наиболее удобным и часто используемым методом оценки приверженности является анкетирование пациентов с помощью различных опросников и шкал [4].
Цель исследования – определение доминирующей стратегии поведения ВИЧ-инфицированных пациентов при обращении к врачу и изучение влияния социально-демографических факторов на ее формирование.
Материалы и методы
В исследовании участвовали 1083 пациента, инфицированных ВИЧ, находящихся на диспансерном наблюдении в центрах борьбы со СПИД в 8 регионах:
- 110 в Республиканском центре по борьбе со СПИДом Азербайджанской Республики (АР);
- 110 в Национальном центре инфекционных болезней Министерства здравоохранения Республики Армения (РА);
- 110 в Городской клинической инфекционной больнице Минска, Республики Беларусь (РБ);
- 110 в Республиканском центре СПИД Киргизской Республики (КР);
- 158 в Республиканском центре по профилактике и борьбе с ВИЧ/СПИД Министерства здравоохранения и социальной защиты населения Республики Таджикистан (РТ);
- 158 в Республиканском центре по борьбе со СПИДом Министерства здравоохранения Республики Узбекистан (РУ);
- 166 в ГКУЗ Ленинградской области «Центр по профилактике и борьбе со СПИД и инфекционными заболеваниями» (ЛО);
- 161 в Республиканском центре по профилактике и борьбе со СПИД и инфекционными заболеваниями Министерства здравоохранения Республики Татарстан (РТРФ).
В исследовании приняли участие пациенты, которые посетили лечебное учреждение в период исследования (1 мес.). Проводился прямой анкетный опрос при сплошной выборке в процессе планового визита диспансерного наблюдения.
Пациентам было предложено ответить на вопрос: «Какое из следующих высказываний в большей степени описывает Ваше обычное поведение при обращении к врачу?» и выбрать одну из 5 опций:
- иду к врачу сразу при появлении симптомов (1-я стратегия);
- жду некоторое время, не пройдет ли все само, а потом обращаюсь к врачу (2-я стратегия);
- могу ждать достаточно долго, иду к врачу только тогда, когда понимаю, что ситуация серьезная (3-я стратегия);
- затрудняюсь ответить;
- другое.
Наиболее благоприятной из предложенных стратегий была 1-я стратегия незамедлительного обращения к врачу. Выбор ее позволял предположить наличие более благоприятной предпосылки для формирования приверженности пациента диспансерному наблюдению и лечению ВИЧ-инфекции и свидетельствовал о предшествующем опыте саногенного поведения1. Соответственно, 3-я стратегия длительного ожидания считалась наименее благоприятной. Стратегия ожидания «не пройдет ли все само» занимала промежуточное положение.
В ходе исследования изучали влияние таких социально-демографических показателей, как пол, возраст, образование и семейное положение, на паттерны поведения при обращении к врачу.
Результаты рассчитывали с помощью статистической программы IBM.SPSS.Statistics v.20. Были использованы показатели описательной статистики: средний показатель, стандартное отклонение, медиана, квартили. При анализе номинальных переменных использовался χ2 Пирсона.
Результаты
В табл. 1 представлены данные о результатах выбора стратегии поведения при обращении к врачу и данные об удовлетворенности получаемой помощью (УПП) в связи с ВИЧ-инфекцией. Показатель УПП отражает долю лиц, указавших в ответах на открытый вопрос-индикатор о потребностях в получении помощи в связи с ВИЧ-инфекцией: «нет нужды в помощи», «все устраивает».
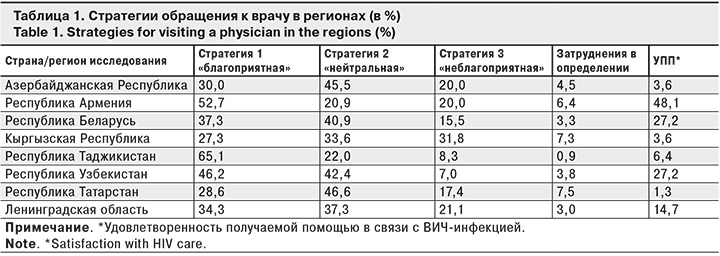
Как видно из табл. 1, результаты выбора стратегии поведения при обращении к врачу существенно различались в зависимости от региона. Только в 2 регионах доля лиц, выбравших благоприятную стратегию поведения, превышала 50%. Если оценивать суммарно долю лиц, которые выбрали 1-ю и 2-ю стратегии, то эта доля была выше 70% во всех регионах, кроме одного (КР), а в двух республиках (РТ и РУ) превышала 87%. При этом наименее благоприятной стратегии длительного ожидания следовали более 20% пациентов в 4 регионах из 8.
Удовлетворенность получаемой помощью совпадала с выбором благоприятной стратегии только в 2 республиках (РА и РУ).
В ходе исследования изучали влияние социально-демографических факторов на стратегии поведения ВИЧ-инфицированных пациентов при обращении к врачу. При анализе результатов были выявлены следующие закономерности2. На выбор стратегии поведения влияли следующие факторы:
- в АР – пол и возраст;
- в РБ – уровень образования;
- в РТ – семейное положение;
- в РУ – уровень образования;
- в РТРФ – пол;
- в ЛО – семейное положение и уровень образования.
При анализе результатов, полученных в РА и КР, выявить влияние социально-демографических факторов на выбор стратегии поведения пациентов при обращении к врачу не удалось.
Результаты оценки влияния уровня образования на выбор стратегии обращения к врачу представлены в табл. 2. В ней указана стратегия, которой придерживались большинство пациентов исследуемой группы.
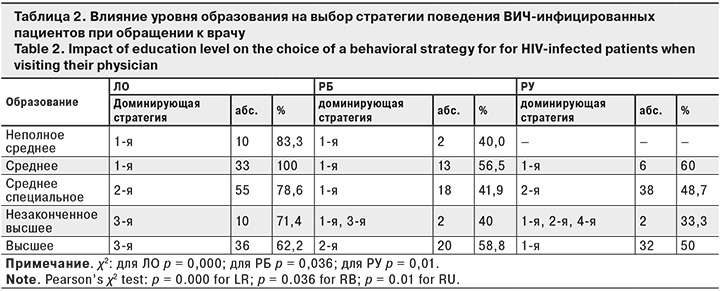
Статистически значимые различия между группами с разным уровнем образования были получены в 3 регионах: ЛО, РБ, РУ.
Как видно из табл. 2, люди, живущие с ВИЧ (ЛЖВ), с неполным средним и средним образованием придерживались 1-й стратегии во всех регионах. Пациенты со средним специальным образованием в ЛО и РУ следовали 2-й стратегии, тогда как в РБ они также придерживались 1-й стратегии. Интересно, что респонденты, имеющие высшее образование, выбрали разные стратегии поведения при обращении к врачу в зависимости от региона: в ЛО доминировала 3-я стратегия, в РБ – 2-я, а в РУ – 1-я. Полученные результаты показывают, что в ЛО выявлена обратная зависимость выбора стратегии от уровня образования, то есть ЛЖВ с высшим образованием придерживались неблагоприятной стратегии поведения при обращении к врачу.
В табл. 3 приведены данные о влиянии семейного положения на выбор стратегии поведения при обращении к врачу и указана доминирующая стратегия в анализируемой группе пациентов.
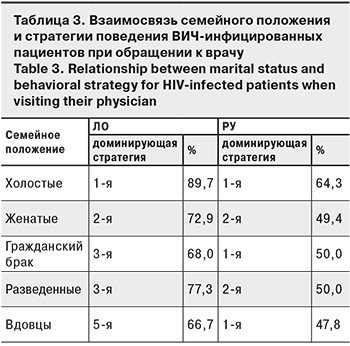
Удалось выявить статистически значимые различия в выборе стратегии между группами лиц с разным семейным положением (р = 0,00) только в ЛО и РУ. В ЛО были получены следующие результаты: холостые/незамужние (89,7%) следовали 1-й стратегии, то есть незамедлительно обращались к врачу; женатые/замужние (72,9%) придерживались 2-й стратегии – выжидали некоторое время; состоящие в гражданском браке (68,0%) и в разводе (77,3%) выбирали 3-ю, менее благоприятную стратегию длительного ожидания. А в РУ только разведенные выбирали 2-ю стратегию.
Анализ результатов исследования показал, что только в двух республиках (АР и РТРФ) пол пациентов оказывал влияние на выбор стратегии обращения к врачу, причем показатели эти мало отличались в разных регионах. При обращении к врачу как среди мужчин, так и среди женщин преобладала 2-я, нейтральная стратегия. Неблагоприятной, 3-й стратегии придерживались не более 9% женщин, тогда как среди мужчин ей следовали около 27%.
Влияние возраста пациента на выбор стратегии обращения к врачу удалось выявить только в АР: пациенты до 29 лет следовали благоприятной стратегии, 30–49 выбирали нейтральную стратегию, а респонденты старше 50 лет предпочитали неблагоприятную стратегию.
Обсуждение
Как показало исследование, из 8 регионов-участников высокое значение показателя незамедлительного обращения к врачу регистрировали у респондентов РТ (65,1%) и РА (52,7%). Можно отметить, что при таких достаточно высоких показателях выбора благоприятной стратегии поведения при посещении врача показатель УПП в связи с ВИЧ-инфекцией в РА составил 48,1%, что совпадает с выбором пациентами благоприятной стратегии, а вот в РТ УПП составила всего 6,4%. Такой низкий показатель вызван потребностью получения дополнительной медицинской помощи, а именно возможностью своевременно получать терапию, бесплатное лечение гепатитов, оппортунистических инфекций и других сопутствующих заболеваний. В равной степени с потребностью в своевременной терапии респонденты высказывали потребность в материальной помощи.
При анализе результатов влияния социально-демографических факторов на выбор стратегии поведения ВИЧ-инфицированных пациентов при обращении к врачу не удалось выявить единых закономерностей для всех регионов, а в 2 республиках это влияние вообще отсутствовало. На паттерны поведения пациентов влияли:
- уровень образования (3 региона);
- семейное положение (2 региона);
- пол (2 региона);
- возраст (1 регион).
Влияние уровня образования на выбор стратегии поведения при обращении к врачу проявлялось по-разному в зависимости от региона. Однако большинство лиц со средним и незаконченным средним образованием во всех республиках выбирали благоприятную стратегию незамедлительного обращения. В ЛО отмечена обратная зависимость выбора благоприятной стратегии от уровня образования, а в РУ – только ЛЖВ со средним специальным образованием следовали 2-й стратегии. Остальные пациенты выбирали 1-ю стратегию независимо от уровня образования. Если в РУ большинство лиц с высшим образованием выбирали стратегию незамедлительного обращения, то в РБ большая часть этих респондентов следовали нейтральной стратегии, а в ЛО большинство лиц с высшим образованием выбирали неблагоприятную стратегию, тем самым демонстрируя нежелательный поведенческий паттерн. Эти результаты совпадают с выводами других исследователей о противоречивости влияния уровня образования на приверженность лечению [5].
Таким образом, стратегии длительного ожидания при обращении за медицинской помощью в ЛО следовали ЛЖВ с высшим и незаконченным высшим образованием: они составляли 94,3% в группе лиц, выбравших эту стратегию. Похожая тенденция прослеживалась и в РБ. Нейтральную 2-ю стратегию выбирали 58,8% ЛЖВ с высшим образованием, тогда как в других группах доминировал выбор 1-й стратегии. Эти результаты, вероятно, можно объяснить тем, что, помимо других причин, люди с высоким образовательным уровнем имеют больше возможностей для принятия самостоятельного решения о необходимости обращения к врачу при ухудшении здоровья.
В проведенном исследовании статистически значимые результаты, свидетельствующие о влиянии семейного положения пациентов на стратегии обращения к врачу, мы получили только в 2 регионах: ЛО и РУ. Эти результаты совпадают с данными исследований, в которых было показано, что при наличии хронических заболеваний развод может служить фактором, который приводит к отказу от лечения [6], а приверженность лечению в 1,74 раза выше у пациентов из сплоченных семей [7].
Многие авторы считают, что наличие близкого человека, который оказывает поддержку пациенту в процессе лечения, препятствует нарушению лечебного процесса и способствует выработке паттернов поведения, направленного на поддержку и сохранение своего здоровья. Согласно данным ВОЗ [2], именно социальная и семейная поддержка пациентов в процессе лечения рассматриваются как ключевой фактор, влияющий на состояние здоровья и поведение пациентов. Однако в нашем исследовании большинство холостых пациентов выбирали стратегию незамедлительного обращения к врачу, демонстрируя тем самым заботу о своем здоровье.
Заслуживают внимания результаты, полученные в ЛО: наименее благоприятное поведение там декларировали респонденты, состоящие в гражданском браке и разведенные, они составили 97,1% лиц, выбравших стратегию длительного ожидания. 97,1% из них – это лица, имеющие высшее и незаконченное высшее образование. В эту группу входили как женщины (42,9%), так и мужчины (57,1%). Таким образом, лица, имеющие высшее и незаконченное высшее образование и состоящие на момент исследования в гражданском браке или в разводе, выбирали 3-ю, наименее адаптивную стратегию, что создает неблагоприятный фон для формирования приверженности этих пациентов диспансерному наблюдению и лечению. При разработке стратегии повышения приверженности специалистам ЛО целесообразно обратить внимание на эту группу лиц и учесть исходные особенности их поведения при обращении к врачу.
Часть авторов считают, что женщины являются более приверженными к выполнению врачебных рекомендаций, чем мужчины [8, 9]. Другие, напротив, утверждают, что значимых различий в приверженности лечению у мужчин и женщин не обнаружено [10]. Выявить зависимость выбора благоприятной стратегии поведения при обращении к врачу от пола удалось только в 2 регионах, где респонденты-женщины, действительно, предпочитали выбирать более благоприятные стратегии поведения.
Влияние возраста пациента на выбор стратегии обращения к врачу было выявлено только в АР. Эта зависимость имела обратную связь.
На основании результатов исследования и анализа литературных данных можно прийти к заключению о том, что социально-демографические факторы оказывают влияние на паттерны поведения, связанного с получением медицинской помощи.
В ходе исследования обнаружены и региональные различия в выборе предпочтительной стратегии поведения при обращении к врачу. В связи с этим при разработке программ повышения приверженности целесообразно учитывать влияние социально-демографических показателей на базовые паттерны поведения пациентов при их обращении за медицинской помощью в данном регионе, что позволит выделить среди пациентов группы риска неприверженного поведения и разработать эффективные меры для улучшения ситуации.
Заключение
Социально-демографические факторы оказывают влияние на поведение, связанное с обращением за получением медицинской помощи. При развитии длительно текущего заболевания с неблагоприятным прогнозом исходные поведенческие паттерны имеют важное значение для формирования приверженности диспансерному наблюдению и лечению.
Проведенное исследование показало наличие региональных различий в значениях социально-демографических факторов в предпочтении респондентами паттернов поведения при обращении к врачу, что целесообразно учитывать при разработке мероприятий по привлечению и удержанию пациентов в режиме диспансерного наблюдения за ВИЧ-инфекцией.



