Туберкулез остается одной из основных глобальных проблем здравоохранения, и результаты реализации различных программ ВОЗ далеко не одинаковы в разных регионах и среди разных контингентов [1]. В России при реализации подпрограммы «Туберкулез» федеральной целевой программы (ФЦП) «Предупреждение и борьба с социально значимыми заболеваниями (2007–2011 годы)» удалось улучшить эпидемическую ситуацию и добиться ее стабилизации, однако до достижения приемлемых показателей распространения инфекции еще далеко [2]. Более того, основные показатели, такие как заболеваемость, распространенность и смертность, также различны для многих регионов, и характер эпидемической ситуации может быть далеко не одинаков [3]. В формировании эпидемической ситуации особое значение имеет распространенность фиброзно-кавернозного туберкулеза легких (ФКТЛ) – тяжелой и трудноизлечимой формы, которую в непростых условиях было рекомендовано выделять как «запущенный» туберкулез [4]. Одним из наиболее достоверных показателей эпидемической ситуации по туберкулезу являются показатели смертности [5].
В Курской области, одном из регионов ЦФО, на протяжении всего периода реализации ФЦП отмечались крайне высокие показатели как распространения, так и смертности больных ФКТЛ [6]. Для планирования и интенсификации дальнейших противоэпидемических мероприятий необходим тщательный анализ эпидемической ситуации и выявление приоритетных факторов, влияющих на ее формирование в условиях региона [7].
Цель исследования – изучение изменений эпидемической ситуации по туберкулезу при реализации ФЦП в условиях региона и выявление приоритетных факторов ее формирования.
Материалы и методы
При изучении динамики эпидемических показателей по туберкулезу использовали данные статистической отчетности (форма № 8 «Сведения о заболеваниях активным туберкулезом», форма № 33 «Сведения о больных туберкулезом», формы отраслевой статистической отчетности в соответствии с приказом Минздрава России от 13.02.2004 № 50) за период с 2000 по 2013 г. [7]. Анализировали результаты наблюдения за всеми контингентами больных туберкулезом: впервые выявленными, больными с рецидивом или длительно болеющими разными формами туберкулеза. При наблюдении использованы общепринятые методы обследовании, включая как лучевую (компьютерная томография), так и этиологическую диагностику (бактериологическую – с целью обнаружения возбудителя и иммунологическую – диаскин-тест).
Результаты и обсуждение
Эпидемическую ситуацию по туберкулезу в Курской области невозможно охарактеризовать однозначно. Показатель заболеваемости туберкулезом постепенно увеличивался с 41,4 на 100 тыс. населения в 1996 г. до 66,9 на 100 тыс. населения в 2007 г., при этом увеличение ежегодно составляло от 4 до 7% (рис. 1).
Основной пик роста заболеваемости пришелся на начало второго этапа реализации ФЦП – 2008 и 2009 гг. (70,3–70,9 на 100 тыс. населения). И лишь к концу реализации ФЦП, после относительной стабилизации, началось снижение как заболеваемости туберкулезом, так и его распространенности (выявление впервые заболевших и лиц с рецидивом процесса). Если в 2010 г. заболеваемость составила 53,5 на 100 тыс. населения, то в 2013 г. этот показатель для постоянно проживающего населения снизился до 43,7.
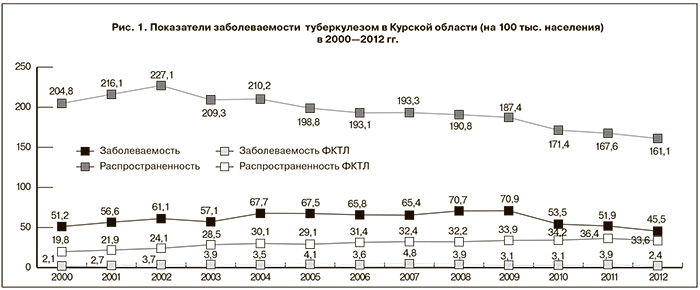
Заболеваемость туберкулезом среди детей от 0 до 17 лет в регионе за этот же период уменьшилась с 10,2 до 7,6 на 100 тыс. населения соответственно и лишь в 2012 г. несколько увеличилась за счет гипердиагностики форм первичного туберкулеза вследствие внедрения новых методов лучевой диагностики, в частности компьютерной томографии. Cреди подростков 15–17 лет заболеваемость находится на уровне 12,5–14,6 на 100 тыс. населения. В целом эпидемическая ситуация среди детского населения достаточно стабильна и «благоприятна», так как в ее клинической структуре преобладают малые локальные формы без распада и бактериовыделения, при этом рассматриваемые показатели в этой группе являются своеобразными индикаторами эффективности проводимых противоэпидемических мероприятий среди населения в целом.
Относительная стабилизация заболеваемости по области не отражает истинной картины, так как доля впервые выявленных больных с бактериовыделением не уменьшается, оставаясь на уровне 48–59%, в то время как в целом по РФ аналогичные показатели за этот же период составляли 41–42%. Кроме того, с 2011 г. процент больных с множественной лекарственной устойчивостью микобактерий туберкулеза (МЛУ МБТ) увеличивается до 19,4% от числа впервые выявленных больных с бактериовыделением. К 2013 г. показатель заболеваемости туберкулезом с первичной МЛУ МБТ увеличился до 4,5 на 100 тыс. населения против 1,8 на 100 тыс. населения в 2010 г., в то время как в Российской Федерации в целом – лишь до 4,1 на 100 тыс. населения [7].
Совершенно очевидно, что на формирование эпидемической ситуации главным образом влияют изменения в основном резервуаре инфекции – среди больных с запущенными формами туберкулеза, прежде всего с ФКТЛ. И если в РФ удельный вес больных с ФКТЛ, выявленных в 2012 г., составлял 2,1% [2], то в регионе этот показатель равнялся 5,3% от всех впервые выявленных форм и лишь в 2013 г. снизился до 3,4% (см. рис. 1).
 Среди больных ФКТЛ 76–80% случаев заболевания были выявлены при самообращении, 70% больных выявлены среди лиц, необследованных флюорографически более двух лет.
Среди больных ФКТЛ 76–80% случаев заболевания были выявлены при самообращении, 70% больных выявлены среди лиц, необследованных флюорографически более двух лет.
Проведенный анализ социальной принадлежности больных туберкулезом показал, что первое место среди впервые выявленных больных занимают лица, стабильно не работающие, причем заболеваемость в этой группе увеличилась с 30% в 2000 г. до 56,7% в 2013 г. Удельный вес впервые выявленных больных туберкулезом среди работающих в 2013 г. составил 24,7%, тогда как в 2009 г. этот показатель составлял 29%. Доля заболевших среди лиц, имеющих инвалидность, относительно стабильна – 6% в 2009 г. и 5,8% в 2013 г.
Наиболее важным показателем, характеризующим ситуацию по туберкулезу, является показатель смертности. На втором этапе реализации ФЦП смертность от туберкулеза в области снизилась с 16,6 до 12,0 на 100 тыс. населения и практически стабилизировалась на этом уровне, в то время как в стране в целом она имеет выраженную тенденцию к снижению – соответственно с 18,4 до 12,4 на 100 тыс. населения.
Показатель смертности от туберкулеза среди лиц, постоянно проживающих на территории области, составил 9,7 на 100 тыс. населения. Крайне негативным является то, что до 2012 г. среди умерших от туберкулеза от 14 до 21% составляли больные, находившиеся под наблюдением не более года после выявления у них активного туберкулеза. И опять-таки среди них более чем у 50% диагностирован ФКТЛ.
Среди умерших больных туберкулезом, находившихся под наблюдением менее года, 89% были выявлены при самообращении, 53% не обследовались флюорографически более двух лет. У 20% умерших больных ранее были выявлены изменения в легких, но они своевременно не дообследовались и не лечились, что привело к летальному исходу.
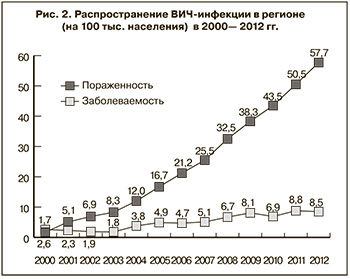
Эпидемическая ситуация по туберкулезу, аналогично с другими инфекционными заболеваниями, во многом формируется с учетом факторов риска их возникновения в соответствующих группах риска среди населения. В качестве фактора риска следует рассматривать наличие сопутствующего (основного) заболевания, прежде всего ВИЧ-инфекции. На рис. 2 представлены данные о ее распространении среди населения области, при этом половой путь заражения зарегистрирован в 72,7% случаев, инъекционный (при потреблении наркотиков) – в 24,4%, вертикальный – в 0,5%; у 2,3% инфицированных путь заражения не установлен. Однако отрицательная динамика распространения ВИЧ-инфекции пока не обусловила увеличения заболеваемости ВИЧ-ассоциированным туберкулезом, которая составляет 0,1 на 100 тыс. населения. В то же время следует отметить, что не установлено коррелятивной связи между распространением этих инфекций, что, очевидно, следует рассматривать как доказательство эффективности противоэпидемических мероприятий как минимум при одной из них.
 Таким образом, анализ эпидемической ситуации по туберкулезу в Курской области на заключительном этапе реализации ФЦП позволяет прогнозировать дальнейшее ее улучшение. Приоритетными, кроме социальной профилактики, являются мероприятия, проводимые органами и учреждениями здравоохранения, по своевременному выявлению и ликвидации (излечению) источника инфекции – больного человека.
Таким образом, анализ эпидемической ситуации по туберкулезу в Курской области на заключительном этапе реализации ФЦП позволяет прогнозировать дальнейшее ее улучшение. Приоритетными, кроме социальной профилактики, являются мероприятия, проводимые органами и учреждениями здравоохранения, по своевременному выявлению и ликвидации (излечению) источника инфекции – больного человека.
Одним из основных методов выявления больных туберкулезом легких являются проверочные флюорографические осмотры. С 2007 г. в области охват населения флюорографическим обследованием увеличился с 82 до 94,8% [2], охват же населения профилактическими обследованиями с целью выявления туберкулеза (всеми методами) – с 57% в 2007 г. до 62,7% в 2012 г. (рис. 3). Соответственно в этот же период увеличивается с 55,4 до 63,5% и число больных туберкулезом, выявленных при профилактических осмотрах. Однако, как показывает анализ, простого увеличения количества осмотров недостаточно для повышения их эффективности. Приоритетным здесь является осмотр тех контингентов (групп) населения, в которых и могут выявляться больные с запущенными формами туберкулеза, прежде всего ФКТЛ.
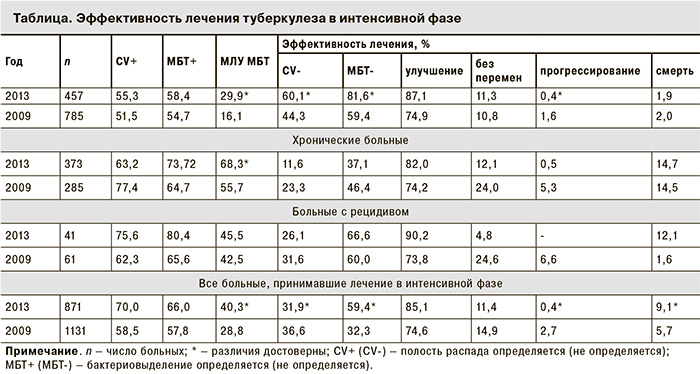
Своевременное выявление больных позволяет не только вовремя начинать их лечение, но прогнозировать его эффективность. В настоящее время наиболее информативным показателем эффективности лечения при туберкулезе в отечественной практике принято считать достижение клинического излечения. За анализируемый период удалось повысить частоту клинического излечения больных с 22,6 до 30,0%, однако это далеко не в полной мере характеризует качество специализированной медицинской помощи больным туберкулезом как одного из основных показателей эффективности противоэпидемических мероприятий. Проведен комплексный анализ эффективности специализированной медицинской помощи (СМП) с учетом контингентов больных и других показателей после проведения основного этапа лечения – его интенсивной фазы, которая осуществляется преимущественно в стационарных отделениях противотуберкулезных учреждений [8]. Результаты представлены в таблице.
Из таблицы следует, что произошли неоднородные изменения, во-первых, в численности контингентов больных, получавших СМП в целом, в том числе и в стационарных условиях, во-вторых – в их клинической структуре. Достоверно (p < 0,05) увеличилось число больных с деструктивными изменениями в легких и выделением МБТ, и, что особенно прогностически неблагоприятно, бактериовыделителей с МЛУ МБТ. Что же касается эффективности лечения, то удалось ее существенно повысить у впервые выявленных больных (что, кстати, рассматривается в настоящее время как главный показатель эффективности СМП в целом). Однако эти показатели по-прежнему остаются низкими у хронических больных и больных с рецидивом процесса, прежде всего с ФКТЛ. Так, если в целом у больных с различными формами туберкулеза, кроме ФКТЛ, рубцевания (закрытия) полостей (каверн) и прекращения бактериовыделения МБТ удалось добиться в 51,2 и 75,6% случаев соответственно, то при запущенной форме этих показателей удалось достичь лишь в 0,4 и 25,5% случаев при смертности 5,0 и 22,5% больных, принимавших СМП в интенсивной фазе.
Выводы
1. После реализации ФЦП в Курской области резервуар туберкулезной инфекции существенно не изменился, хотя отмечается положительная динамика в развитии эпидемической обстановки.
2. Приоритетными факторами, влияющими на ее формирование, являются частота развития фиброзно-кавернозного туберкулеза, объемы контингентов таких больных и их смертность.
3. Необходима интенсификация лечения всех контингентов больных туберкулезом с целью предупреждения развития лекарственной устойчивости возбудителя как фактора, влияющего на формирование опять-таки фиброзно-кавернозного туберкулеза.
4. Основными направлениями противоэпидемических мероприятий по снижению резервуара инфекции в регионе должно стать своевременное выявление запущенных форм туберкулеза путем целенаправленного наблюдения за группами риска, проводимого постоянно и независимо от проверочных флюорографических осмотров населения.



