Несмотря на значительный прогресс в области диагностики, лечения и профилактики, гнойные бактериальные менингиты (ГБМ) остаются объектом внимания органов здравоохранения в связи с тяжестью течения заболевания, высокой частотой осложнений со стороны ЦНС и летальных исходов.
ГБМ объединяют обширную группу заболеваний человека, различных по этиологии и клиническому течению.
В нашей стране официально регистрируется только менингококковая инфекция (МИ) как наиболее опасная в эпидемическом отношении. Неменингококковые гнойные бактериальные менингиты (НГБМ) остаются наименее изученными, так как заболеваемость бактериальными менингитами официально не регистрируется ни в одной стране мира. Судить о распространенности ГБМ неменингококковой этиологии можно лишь на основании отдельных публикаций.
Основными этиологическими агентами ГБМ являются менингококки, пневмококки, гемофильные палочки типа b, ответственные за 80–90% всех лабораторно расшифрованных случаев заболевания, роль которых в разных регионах мира неравнозначна.
Так, в Финляндии в 1976–1978 гг. удельный вес менингококков при ГБМ достигал 55%, гемофилов – 35%, пневмококков – 10%. В нашей стране, по данным Всесоюзного центра по менингококковой инфекции и гнойным бактериальным менингитам, в период 1989–1993 гг. доля N. meningitides,
S. pneumoniaе и Hib составляла 79,9; 10,8 и 5,25% соответственно. В Исландии в 90-х годах наблюдалась сходная с нашей страной этиологическая структура: 56% менингитов было вызвано менингококками, 20% – пневмококками и по 5% гемофильными палочками типа b и листериями [1, 2].
Кроме того, соотношение различных этиологических форм ГБМ находится в зависимости от эпидемической ситуации с заболеваемостью генерализованными формами менингококковой инфекции
(ГФМИ) на данной территории. Так, при показателе заболеваемости ГФМИ выше эпидемическо-
го уровня среди возбудителей ГБМ преобладает менингококк, а при спаде заболеваемости ГФМИ
могут лидировать пневмококк или гемофильная палочка типа b [3, 4].
Например, в неэпидемический для МИ период в США в 70 – 90-е годы на фоне низкого показателя заболеваемости МИ (0,1 на 100 тыс. населения) около 50% случаев всех ГБМ было вызвано H. influenzaе типа b [5].
В последние годы этиологическая структура НГБМ претерпевает значительные изменения, вызванные проведением активной вакцинации против основных возбудителей ГБМ: пневмококка и гемофильной палочки типа b, а также в связи с использованием новых антибактериальных препаратов.
Усовершенствование лабораторной диагностики за счет использования современных методов исследования (латекс-агглютинации, молекулярно-генетических и др.) способствовало повышению уровня этиологического подтверждения ГБМ. Доказано, что, помимо основных возбудителей НГБМ (пневмококков и гемофилов типа b), определенную роль в развитии гнойного менингита могут играть Listeria monocytogenes, Streptococcus agalactiae (группа В), Staphilococcus aureus, Escherihia coli, Klebsiella pneumoniae и другие микроорганизмы.
Основная задача данного исследования сводилась к определению этиологической структуры и изучению эпидемиологических особенностей ГБМ неменингококковой этиологии в Москве за период 2002–2010 гг.
Материалы и методы
Организатор исследования – Российский референс-центр по мониторингу за бактериальными
менингитами.
Материалами эпидемиологического анализа послужили данные о случаях заболевания ГБМ по Москве за 2002–2010 гг., содержащиеся в автоматизированной информационной системе отдела регистрации и учета инфекционных болезней (АИС ОРУИБ). Информация поступала в виде списка персонифицированных данных, содержащих 13 параметров сведений по каждому заболевшему.
Согласно алгоритму госпитализации больных с подозрением на менингит наибольшее число
заболевших находилось на лечении в инфекционных клиниках или инфекционных отделениях
стационаров Москвы: дети и взрослые – в ИКБ № 2 и ИКБ № 1, дети – в ДГКБ № 1, ДГКБ № 2,
ДГКБ № 7, ДГКБ № 9 и наименьшее число – в других московских стационарах.
Диагноз ГБМ неменингококковой этиологии был верифицирован на основе клинических данных с лабораторным подтверждением. Этиология НГБМ считалась установленной при выделении возбудителя из стерильных жидкостей организма (крови, спинномозговой жидкости) и/или обнаружении специфического антигена в ликворе в реакции латекс-агглютинации (в случае менингитов пневмококковой и гемофильной этиологии). В соответствии с целью настоящего исследования были проанализированы сведения о заболевших ГБМ неменингококковой этиологии в Москве за 2002–2010 гг. При выполнении расчетов в указанной группе больных были учтены возраст, группы риска, летальность, сезонность, социальный статус, распределение по полу, место проживания.
Результаты и обсуждение
В настоящее время, в соответствии с данными официальной статистики, в целом по Российской
Федерации отмечается снижение заболеваемости ГФМИ.
Анализ данных за 2009 г. показал устойчивую тенденцию снижения показателей заболеваемости
ГФМИ на 52 территориях Российской Федерации, при этом наиболее значимое снижение произошло
на 10 территориях РФ, в том числе в Москве (снижение на 27,2%) [6].
По данным Российского референс-центра по мониторингу за бактериальными менингитами, который ведет динамическое наблюдение за этиологической структурой ГБМ, за исследуемый период в Москве всего было зарегистрировано 4700 случаев ГБМ. Сопоставление числа случаев НГБМ и ГФМИ указывает на доминирование НГБМ над ГФМИ (54 и 46%) и коррелирует с показателями заболеваемости ГФМИ, которые за эти годы были ниже эпидемического уровня и составляли от 1<2 до 2<3, за исключением 2003 г., когда на фоне высокого показателя заболеваемости МИ (3,64) было зафиксировано преобладание менингитов менингококковой этиологии над НГМБ. Показатели летальности также были выше при менингитах неменингококковой этиологии, чем при ГФМИ, и составляли 12,5 и 9,4% соответственно (табл. 1).
Лабораторная диагностика НГБМ. Сложность дифференциальной диагностики НГБМ заключается в сходстве, особенно в начальной стадии, клинического синдромокомплекса этих заболеваний, поэтому ключевая роль в постановке диагноза НГБМ отводится данным лабораторного исследования. Несмотря на расширение технических возможностей микробиологических лабораторий для этиологической расшифровки менингита – использование стандартных питательных сред, латекс-агглютинации в качестве экспресс-метода, применение биохимических тест-систем API для идентификации бактерий, внедрение в практику метода ПЦР, – этиологический диагноз ГБМ неменингококковой природы остается серьезной проблемой.
Анализ результатов лабораторной диагностики показал, что среди заболевших НГБМ (2531 человек), поступивших в стационары Москвы в течение 2002–2010 гг., этиологический диагноз был установлен только в 836 случаях, что составило 33% лабораторной расшифровки НГБМ.
Характеризуя состояние этиологического подтверждения НГБМ, нужно отметить большие различия в его качестве в стационарах Москвы. Анализ этиологической расшифровки НГБМ в бактериологических лабораториях ЛПУ Москвы, проведенный на основании данных АИС ОРУИБ за 2002–2010 гг. (раздел «Лабораторные данные»), показал, что уровень этиологического подтверждения НГБМ в зависимости от стационара колебался от 30% (ДГКБ № 2) до 45% (ИКБ № 2) при среднем показателе лабораторной диагностики 33%. Процент лабораторного подтверждения НГБМ на протяжении описываемого периода также менялся: максимальный уровень расшифровки, который отмечался в 2002–2003 гг. (56–41%), снизился более чем в 2 раза в 2004–2005 гг. и составил 31 и 21% и в последующие годы не превышал 34% (см. табл. 1).
Таблица 1. Число лабораторно подтвержденных случаев ГФМИ и НГМБ в Москве за период 2002—
2010 гг.
Соответственно, низкий уровень лабораторной диагностики НГБМ за описываемый период обусловил высокий удельный вес нерасшифрованных случаев менингитов, который в отдельные годы колебался от 44 до 79%, в среднем составил 67%, что не отвечает современному уровню лабораторной диагностики и не способствует адекватному лечению больных.
Необходимо принимать во внимание то, что качество лабораторной диагностики напрямую зависит от технической оснащенности лаборатории, организации доставки материала от больного и от квалификации персонала. При этом для повышения эффективности этиологической расшифровки НГБМ необходим комплексный подход, подразумевающий использование классических методов (бактериологический) в сочетании с другими системами для выявления возбудителей (латекс-агглютинация, ПЦР и др.). Так, например, повышение частоты этиологического подтверждения НГБМ в ИКБ №2 в последние годы произошло благодаря тому, что микробиологическое исследование спинномозговой жидкости было дополнено методами латекс-агглютинации и ПЦР с использованием родоспецифических праймеров N. meningitidis, H. influenzae, S. pneumoniaе [7].
Переход на качественно новый уровень этиологического подтверждения потребовал совершенствования методических документов, в связи с чем взамен приложения 3 «Методические указания по микробиологической диагностике менингококковой инфекции и бактериальных менингитов» Приказа Минздрава № 375 «О мерах по усилению эпидемиологического надзора и профилактики менингококковой инфекции и гнойных бактериальных менингитов», датированного
1998 г. [8], в 2005 г. были выпущены методические указания «Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов» [9].
Этиологическая структура НГБМ. Спектр этиологических агентов неменингококковых менингитов
за описываемый период насчитывал 29 микроорганизмов, среди которых 88% (737 из 836) составили
5 возбудителей: S. pneumoniaе, H. influenzae типа b, Staphilococcus aureus, Streptococcus серогруппы B,
Listeria monocytogenes, причем эта группа за период наблюдения от года к году практически не менялась. Ранговое распределение среди этих возбудителей показало, что основными возбудителями
НГБМ в Москве являются Streptococcus pneumoniaе (51,6%) и H. influenzae типа b (21,9%), а второстепенными – Staphilococcus aureus (6,6%), Streptococcus серогруппы B (4,2%) и Listeria monocytogenes (3,9%) (табл. 2).
Таблица 2. Этиологическая структура НГБМ, показатели летальности за 2002—2010 гг.
«Прочие» возбудители обнаруживали в единичных случаях, их удельный вес в разные годы колебался от 0,2 до 3% при общем удельном весе 11,8%.
Вместе с тем можно отметить, что за описываемый период в этиологической структуре ГБМ произошли значительные изменения, особенно в отношении пневмококковых и гемофильных менингитов. Несмотря на то что пневмококковый менингит по-прежнему занимает первое место, а гемофильный – второе, отмечается тенденция к снижению частоты пневмококковых менингитов и тенденция к увеличению случаев Hib-менингитов (рис. 1). Соотношение возбудителей Streptococcus pneumoniaе: Hib, составляющее в среднем 2,4:1, изменилось с 5,6:1 в 2002 г. до 1,4:1–2,7:1 в 2009–2010 гг.
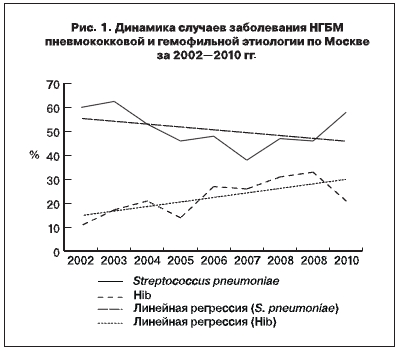
Возрастное распределение. Одним из принципиальных отличий бактериальных менингитов различной этиологии является взаимосвязь с возрастом, которая выражается типичным для каждого
этиологического агента возрастным распределением, что позволяет провести условное деление
неменингококковых менингитов на так называемые взрослые и детские менингиты. К «взрослым»
относятся менингиты, вызванные возбудителями Streptococcus pneumoniaе, Staphilococcus aureus,
Listeria monocytogenes, а к «детским» – обусловленные H. influenzae типа b и Streptococcus серогруппы B. Эпидемиологическая оценка роли возрастных групп в формировании заболеваемости «взрослыми» и «детскими» менингитами позволила выявить ряд характерных особенностей. Анализ данных возрастного распределении заболевших НГБМ свидетельствует, что общим для «взрослых» менингитов является вовлечение в эпидемиологический процесс лиц от 25 и старше 65 лет, процент которых в зависимости от этиологии НГБМ составлял 79 (Streptococcus pneumoniaе), 83 (Listeria monocytogenes) и 84 (Staphilococcus aureus), а различие заключается в группах риска– максимум заболеваний ГБМ пневмококковой и листериозной этиологии приходился на возраст от 45 до 64 лет (по 36 и 45% соответственно), а для стафилококковой – от 25 до 44 лет (42%) (рис. 2).
Рисунок 2. Возрастные распределения заболевших НГМБ по Москве, %.
В противоположность «взрослым», среди «детских» менингитов группой, наиболее поражаемой гемофильным менингитом, являлись дети дошкольного возраста, при этом удельный вес заболевших в возрасте от первого года жизни до 4 лет составил 88,9% от общего числа зарегистрированных больных. Более детальный анализ в этой группе позволяет отметить преобладание двух возрастных категорий: до 1 года (22%) и особенно детей 2–4 лет (52%). Удельный вес детей в возрасте 1–2 лет на протяжении изучаемого периода оставался небольшим (14%), без видимой тенденции к увеличению.
ГБМ, обусловленный Streptococcus серогруппы B, который, согласно данным литературы, характеризуется как «неонатальный» менингит, встречался почти исключительно у новорожденных: 88% заболевших составляли дети до 1 года.
Летальность. При анализе случаев с летальным исходом было установлено, что средний показатель летальности по группе НГБМ составил 12,5%. Сопоставление летальности среди расшифрованных и нерасшифрованных менингитов (20,9 и 8,3%) указывает, что процент летальных случаев при НГБМ с установленной этиологией был в 2,5 раза выше, чем при нерасшифрованных менингитах. При этом в группе расшифрованных менингитов наиболее высокие показатели летальности (31; 27,6 и 23,8%) регистрировались в 2002–2004 гг., а начиная с 2005 г. летальность стала интенсивно снижаться, достигнув уровня 13,6% в 2010 г.
Однако, несмотря на общую тенденцию к снижению числа смертных случаев в группе НГБМ, показатели летальности в этиологической структуре неменингококковых менингитов сильно отличались. Так, максимальные показатели летальности отмечались при менингитах, вызванных пневмококками и листериями – 27,1 и 27,3%. Также достаточно часто фатальным исходом заканчивались менингиты, обусловленные золотистым стафилококком (20%) и стрептококком группы В (14,3%). Гемофильные менингиты характеризовались наименьшим показателем летальности, который составил 2,7% (см. табл.2) Самый высокий уровень летальности (29,3%) регистрировался при менингитах, обусловленных «прочими» возбудителями, в основном Klebsiella pneumoniaе, Klebsiella spp., Escherihia coli, Listeria spp.
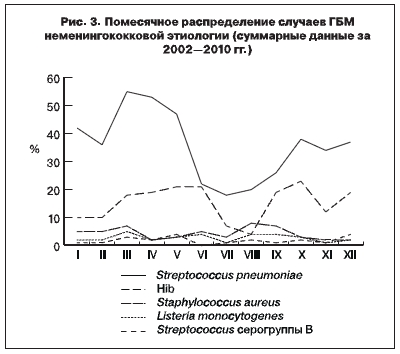
Сезонное распределение. Динамика случаев неменингококковых менингитов в Москве не имела
выраженной сезонности и в целом носила волнообразный характер с небольшой амплитудой повышения и снижения числа заболеваний. Особенности помесячного распределения НГБМ можно было выявить только при большой выборке случаев, т.е. для пневмококковых и гемофильных менингитов (рис. 3). Пневмококковые менингиты характеризовались зимней сезонностью, которая
свойственна большинству инфекций с капельным механизмом передачи. Суммарные данные
за весь период наблюдения показывают, что 80% пневмоккоковых ГБМ в Москве регистрировалось
с октября по апрель, достигая максимального значения в марте–мае, а снижение заболеваемости
происходило с июня по сентябрь. Для внутригодового распределения гемофильных менингитов был
характерен двухфазный подъем случаев заболеваний осенью и весной со спадом в январе–феврале
и резким снижением в июле–августе.
Внутригодовая динамика заболеваний ГБМ, обусловленных Staphilococcus aureus, Listeria monocytogenes и Streptococcus серогруппы B, была еще менее выражена: число случаев заболеваний варьировало с небольшими подъемами как в холодное время года (январь–март), так и в теплое (август–сентябрь).
Характеристика заболевших НГБМ по полу и социальному статусу. Известно, что проживание в городе в силу более тесного контакта людей является фактором, предрасполагающим к заболеваемости населения, особенно воздушно-капельными инфекциями. С учетом того что, помимо коренного населения Москвы, известную долю, как в любом мегаполисе, составляют приезжие, городские жители составляли в среднем 87%. Анализ с учетом разделения менингитов по возрастному фактору показал, что при «взрослых» менингитах удельный вес горожан был меньше (Streptococcus pneumoniaе – 75%, Staphilococcus aureus – 78%, Listeria monocytogenes – 80%) по сравнению с «детскими», при которых городское население составляло подавляющее большинство (Streptococcus серогруппы B– 100%, Hib – 93%).
Возрастная закономерность имела место также при сопоставлении лиц мужского и женского пола. Так, в контингенте больных ГБМ детского возраста соотношение полов практически равноценно, как при ГБМ, обусловленных возбудителями Hib и Streptococcus серогруппы B, и наоборот, в группе «взрослых» менингитов, вызванных пневмококком, листерией и стафилококком, это соотношение составило примерно 2:1 в пользу лиц мужского пола.
Анализируя роль социального статуса в формировании общей заболеваемости ГБМ неменингококковой этиологии среди населения Москвы, можно отметить преобладание неорганизованных лиц, которые независимо от этиологии ГБМ составили в среднем 80% от числа всех заболевших. При этом в «детских» менингитах группу «неорганизованные» составляли дети младшего возраста, не посещающие детские дошкольные учреждения, а среди «взрослых» НГБМ в эту категорию входили
в первую очередь неработающие лица, а также пенсионеры и лица с неустановленным социальным
статусом.
Выводы
1. За период 2002–2010 гг. в Москве на фоне снижения заболеваемости ГФМИ наметилась тенденция роста случаев заболевания НГБМ.
2. Этиологическая структура НГБМ в Москве остается относительно стабильной: основными
возбудителями являются Streptococcus pneumoniaе (58,5%) и H. influenzae типа b (25%), а второстепенными – Staphilococcus aureus (7,5%), Streptococcus серогруппы B (4,6%) и Listeria monocytogenes (4,5%).
3. Несмотря на общую тенденцию к снижению летальности среди ГБМ неменингококковой этиологии, показатели летальности при пневмококковых и листериозных менингитах остаются на максимальном уровне, составляя 27,2 и 27,3% соответствено.
4. Доля НГБМ с нерасшифрованной этиологией в Москве составляет около 65%, что свидетельствует о необходимости повышения результативности этиологической расшифровки менингитов с использованием комплекса существующих методов, в том числе генетических.



