В официальных документах последних лет неоднократно отмечалась тенденция к увеличению числа вспышек инфекционных и паразитарных болезней и вовлеченных в подобные эпидемические ситуации лиц [1–9].
Вспышечная заболеваемость является отражением эпидемиологической обстановки в целом, индикатором неблагополучия по отдельным инфекциям или группам инфекций, а также косвенно свидетельствует о качестве и эффективности проводимых профилактических и противоэпидемических мероприятий. Актуальность вспышечной заболеваемости обусловлена рядом факторов, таких как внезапность возникновения, массовость, быстрый рост числа заболевших, связь с различными нарушениями санитарного законодательства, социальная значимость.
Оперативное реагирование на внезапный рост заболеваемости на отдельных территориях (вспышек инфекционных заболеваний), а также работа по выявлению и установлению причин и условий возникновения и распространения инфекционных и паразитарных болезней являются одним из важнейших направлений деятельности Роспотребнадзора, для реализации которого необходима полная регистрация вспышечной заболеваемости и её полноценный эпидемиологический анализ с последующим принятием соответствующих управленческих решений. Значение противоэпидемической деятельности в предупреждении возникновения вспышек инфекционных заболеваний подтверждается еще и тем, что более чем в 70% случаев вспышки регистрировались на предприятиях (в учреждениях), плановые мероприятия по надзору в отношении которых проводились более 2 лет назад или не осуществлялись вообще в связи с недавним их открытием [7, 10].
Вспышки инфекционных заболеваний, как правило, имеют не только эпидемиологическое значение, но и затрагивают морально-этические аспекты, нередко имеют своеобразную политическую и социальную окраску. Вспышечная заболеваемость в медицинских, оздоровительных, образовательных учреждениях и иных социально значимых организациях создает угрозу здоровью пациентов, обучающихся, сотрудников, негативно отражается на качестве оказания помощи и услуг, подрывает социальное доверие к данным учреждениям и социальным институтам в целом, влечет определенную юридическую ответственность.
По логике вещей, всесторонний анализ вспышечной заболеваемости в стране и по отдельным регионам должен находиться в фокусе пристального внимания специалистов Роспотребнадзора, Министерства здравоохранения, органов государственной власти.
Нами проведен анализ информации, касающейся вспышечной заболеваемости, изложенной в государственных докладах о санитарно-эпидемиологической обстановке в Российской Федерации в 2004–2011 гг.
Прежде чем перейти к обсуждению, хотелось бы остановиться на наблюдающейся с 2008 г. более широкой трактовке термина «эпидемический очаг» при описании вспышек инфекционных заболеваний, фактически подменяющего понятие «эпидемическая вспышка». Такая подмена официально узаконена Постановлением Главного государственного санитарного врача РФ в 2010 г. [10], когда была утверждена форма акта расследования очага инфекционной (паразитарной) болезни с установлением причинно-следственной связи. Напомним, что эпидемическим очагом принято считать место пребывания источника возбудителя инфекции с окружающей его территорией в пределах возможного механизма передачи возбудителя, в то время как эпидемическая вспышка – это одновременные заболевания людей на ограниченной территории/в коллективе [11]. С точки зрения классической эпидемиологии эпидемическая вспышка представляет собой категорию интенсивности эпидемического процесса инфекционного заболевания, при которой наблюдается кратковременное увеличение связанных с общим источником или фактором передачи возбудителя заболеваний в определенной группе населения на ограниченной территории за относительно короткий промежуток времени [11].
Таким образом, происходит укоренение ничем не оправданной модификации давно существующего термина, не соответствующей его значению. Так, например, читая в тексте официального документа, что «за 2011 год по оперативным данным зарегистрировано 159 очагов инфекционных болезней с числом пострадавших более 5,9 тыс. человек…» [9], начинаешь теряться: если заболели 5900 человек, то количество эпидемических очагов должно быть, по меньшей мере, таким же (вспоминаем «студенческое правило»: 1 больной – минимум 1 очаг). Кроме того, не следует забывать, что существуют эпидемические очаги как с множественными, так и с единичными заболеваниями и последние, к счастью, преобладают.
Мы считаем, что употребление термина «эпидемический очаг» вместо «эпидемическая вспышка» не оправдано и недопустимо, так как путаница в терминологии вызывает искажение сущности принципиальных постулатов эпидемиологии, что явствует из текста проанализированных документов.
Несомненно, положительным моментом можно считать появление с 2006 г. в тексте официальных государственных докладов Главного государственного санитарного врача РФ отдельного раздела, озаглавленного «Вспышечная заболеваемость», в котором аккумулируются и обсуждаются результаты анализа соответствующих ситуаций. Так, ранее в государственном докладе за 2004 г. отдельные сведения о возникших в России вспышках располагались в 7 разных разделах. Например, информация о вспышках кишечных инфекций приведена в трех разделах: о питьевом водоснабжении, острых кишечных инфекциях (ОКИ) и пищевых отравлениях. В докладе за 2005 г. информацию о вспышках можно было найти, в основном, в разделе, посвященном ОКИ. Материалами для подобных исследований традиционно являются сведения отраслевых статистических отчетных форм № 23-06 и 23-09 «Сведения о вспышках инфекционных заболеваний», а до 2005 г. ими были материалы формы № 23 «Сан-эпид-ОАСУ-Вспышка».
Необходимо отметить, что в 2006 г. указанный раздел государственного доклада был унифицирован, так как в соответствующие статистические формы было предписано вносить данные, касающиеся ОКИ неустановленной этиологии, а также инфекций дыхательных путей, управляемых средствами иммунопрофилактики, таких как коклюш, эпидемический паротит, корь и др. Заслуживает внимания факт более полной расшифровки вспышек вирусных кишечных инфекций. В частности, с 2008 г. стали идентифицироваться вспышки ротавирусной, норовирусной и астровирусной этиологии [4].
Однако в тексте государственного доклада о санитарно-эпидемиологической обстановке за 2011 г. самостоятельный раздел, касающийся анализа вспышечной заболеваемости, по каким-то причинам отсутствует. Информация по данной проблематике снова рассредоточилась по всему докладу, а принцип подачи материала стал напоминать редакцию документа 2004 г. Обращает на себя внимание отсутствие информации за 2011 г., неполные данные по числу нерасшифрованных вспышек, а также количеству субъектов РФ, в которых регистрировалась вспышечная заболеваемость [7].
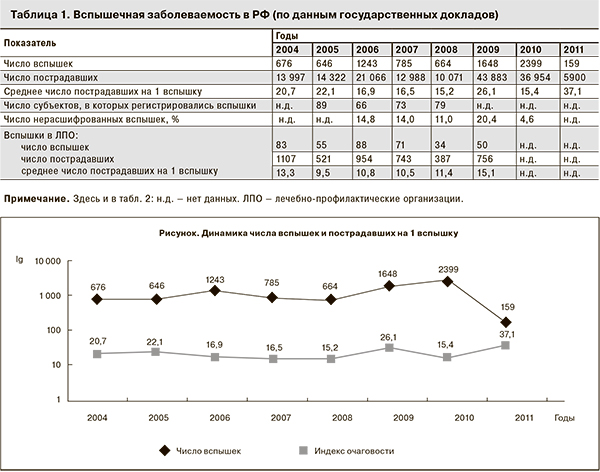
По материалам государственных докладов «О санитарно-эпидемиологической обстановке в Российской Федерации» с 2004 по 2011 г., а также некоторым другим официальным документам Роспотребнадзора нами проанализированы сведения о вспышечной заболеваемости и представлены в обобщенном виде в табл. 1. Общее число зарегистрированных вспышек за 8-летний период составило 8220. С 2004 по 2010 г. их число возросло в 3,5 раза, неуклонно увеличиваясь с каждым годом, и достигло максимума в 2010 г. – 2399 вспышек инфекционных заболеваний. Число людей, вовлеченных в подобную эпидемическую ситуацию за эти годы – 159 181 человек. Число пострадавших в результате вспышечной заболеваемости также ежегодно нарастало, составив в среднем 19 898 человек в год с максимумом в 2011 г. (59 000 человек), хотя и в 2009 г. число пострадавших было крайне высоким (43 883 человек). Оценка показателя очаговости, который служит одним из эпидемиологических признаков, характеризующих интенсивность эпидемического процесса, показала, что среднее число пострадавших на 1 вспышку колебалось от 15,2 до 37,1, составив в среднем 21,25 человека. Увеличение количества очагов с множественными случаями заболеваний является признаком высокой активности передачи возбудителей инфекции и косвенно свидетельствует о недостаточной эффективности мероприятий, проводимых в очагах.
Обращает на себя внимание рост числа пострадавших в годы с относительно небольшим числом зарегистрированных вспышек и, соответственно, увеличение среднего числа пострадавших на одну вспышку (см. рисунок).
В официальных документах отмечается, что рост вспышечной заболеваемости в Российской Федерации во многом обусловлен неблагополучной эпидемиологической обстановкой, связанной с ОКИ) [10]. В структуре вспышек по нозологическим формам наибольшая доля приходилась на ОКИ – в среднем 70,6% за 6 лет (с колебаниями по годам от 52,0 до 82,1%). Только в 2011 г. в 62,0% эпидемических очагов был реализован пищевой путь передачи инфекции [9]. Причинами возникновения вспышек ОКИ являются грубые нарушения санитарного законодательства, системные нарушения правил содержания пищеблоков, хранения продуктов, приготовления блюд, стабильно высокие цифры нестандартных проб молока и молочной продукции по микробиологическим показателям (в среднем 7,0%), неудовлетворительное состояние водопроводных систем и коммуникаций, а значит и неудовлетворительное по санитарно-химическим показателям качество воды после водоподготовки [5].
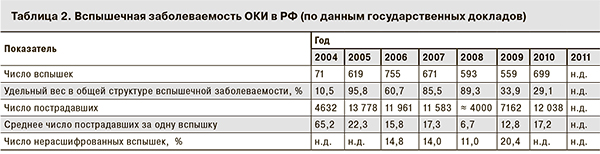
Удельный вес вспышек ОКИ в общей структуре вспышечной заболеваемости за анализируемый период колебался от 10,5 до 95,8%, их число оставалось стабильно высоким – на уровне не менее 500 в год, за исключением 2004 г. (табл. 2). Необходимо отметить и возросшее число вовлеченных в данные эпидемические ситуации лиц, которое за 7 лет увеличилось в 2,6 раза – с 4632 до 12 038 человек, со средним числом пострадавших за одну вспышку от 6,7 до 65,2 человека.
Согласно доступным официальным данным, возрос удельный вес вспышек ОКИ неустановленной этиологии, который варьировал от 11,0 до 20,4% [4–8, 10]. Неспособность установить эпидемиологические связи между эпидемическими очагами инфекционных заболеваний приводит, как правило, и к неспособности раскрыть эпидемиологическую природу (пути и факторы передачи) групповой и вспышечной заболеваемости. Объективному выявлению таких связей должны способствовать методы внутривидового типирования возбудителей инфекционных болезней. Известно, что лабораторные исследования, направленные на подтверждение клинического диагноза, способствуют также и выяснению эпидемической ситуации среди лиц, окружавших больного в очаге. Такой высокий уровень нерасшифрованных вспышек, несмотря на повышение требований Роспотребнадзора к проведению лабораторных исследований, достойное техническое оснащение лабораторий центров гигиены и эпидемиологии, а также НИИ эпидемиологии и микробиологии в крупных регионах современным оборудованием для проведения исследований, наличие квалифицированных кадров и прочих условий для установления этиологии практически любых вспышек, порождает ряд вопросов, прежде всего, к ответственным лицам.
Отмечен рост количества вспышек кишечных инфекций в ЛПО на фоне общего роста числа вспышек данного типа, что указывает на неблагополучие ситуации [3, 9]. Сложившаяся неустойчивая ситуация по вспышечной заболеваемости в учреждениях здравоохранения нашла отражение в Постановлении Главного государственного санитарного врача РФ от 24.02.2009 № 11, где сообщалось, что значительную долю вспышек «в социальной структуре эпидемических очагов занимают лечебно-профилактические учреждения». Однако материал о вспышечной заболеваемости в ЛПО подан таким образом, что не представляется возможным сопоставить конкретные цифры, так как, например, за 2006–2007 гг. они просто не приведены в тексте. Обсуждение возможных причин сложившейся ситуации также отсутствовало. В других версиях официальных докладов, напротив, представлены количественные данные с разбивкой по различным типам стационаров, но опять же без указания конкретных причин. Кроме того, неясно, носили эти вспышки внутрибольничный или иной характер.
В этой же связи обращает на себя внимание появление в 2010 г. внутрибольничных вспышек кори и рост их числа в 2011 г. с 3 до 14 со 156 пострадавшими, включающими не только непривитых детей, но и медицинский персонал. Подобная ситуация, безусловно, требует детального эпидемиологического анализа, результаты которого должны найти отражение на страницах государственного доклада. Достаточно поверхностными можно считать общие формулировки о наличии существенных недостатков в организации иммунопрофилактики или несоблюдении санитарно-противоэпидемического режима на местах [7].
При детальном рассмотрении материалов о вспышечной заболеваемости, содержащихся в государственных докладах, складывается впечатление о разных методах и стиле подачи материала, а главное – о недостаточном уровне аналитического изложения, отсутствии эпидемиологического осмысления ситуации. Одним из существенных недостатков является отсутствие единого подхода, принципа преемственности освещения сведений о вспышках на страницах государственных докладов. Так, в одном из выпусков авторы приводят детальную характеристику факторов передачи только при «вспышках пищевого характера», в другом – находим подробное описание лечебно-профилактических учреждений по группам санитарно-эпидемиологического благополучия, которое отсутствовало в предыдущих версиях и не фигурировало в последующих [4, 5], и т. п.
Разработчики раздела о вспышечной заболеваемости не предусмотрели единой формы с более-менее стабильной структурой изложения материала. Структура данного раздела в докладах постоянно изменялась, что неизбежно вело к потере тех или иных важных фактических данных о вспышечной заболеваемости. В частности, проблематично проследить изменение числа регионов, в которых регистрировались вспышки, количества и удельного веса вспышек неустановленной этиологии, отсутствует четкая дифференциация по механизмам и путям передачи, этиологии, нозологическим формам и пр. Зачастую клиническая форма и тяжесть заболевания способствуют установлению вероятного источника инфекции, степени его эпидемиологической опасности, путей распространения возбудителей. В этой связи отсутствие подобной информации также наводит на мысль о недостаточности работы по выявлению эпидемиологических связей.
Обращает на себя внимание полное отсутствие информации о средней продолжительности (длительности) вспышек. В то же время, с точки зрения эпидемиолога, этот критерий можно считать весьма ценным, так как он может являться отражением своевременности постановки диагноза инфекционного заболевания, а также эффективности и несвоевременности проведения необходимых мероприятий. Кроме того, при анализе групповой и вспышечной заболеваемости не применяется показатель вторичной пораженности, характеризующий число вторичных (последующих) случаев инфекции, возникших среди контактных лиц в течение инкубационного периода, который прочно вошел в мировую эпидемиологическую практику и является удобным инструментом оценки как интенсивности эпидемического процесса, так и эффективности проводимых в очагах противоэпидемических мероприятий.
К сожалению, недостаточно внимания уделено анализу эпидемиологических характеристик вспышечной заболеваемости. На наш взгляд, приведенные в государственных докладах данные по вспышкам требуют более осмысленного эпидемиологического анализа, а не просто констатации отдельных фактов. В частности, практически не выдвигаются гипотезы по поводу стабильно высокого процента вспышек с контактно-бытовым путем передачи возбудителя (36,3% в 2006 г., 48,6% в 2007 г. и т. д.). Более того, создается впечатление целенаправленного введения в заблуждение для сокрытия истинных причин и условий появления и распространения инфекционных заболеваний, групповой и вспышечной заболеваемости. Возникают вполне естественные вопросы о том, чем объясняется полное отсутствие случаев вспышечной заболеваемости в одних и тех же субъектах РФ, которое повторялось несколько лет подряд. Например, насколько достоверны подобные данные по Северной Осетии-Алании, Ингушетии, Чеченской Республике, если принять во внимание, что в тот же момент только в Дагестане было зарегистрировано 30 вспышек ОКИ [3, 4]. Во вспышечную заболеваемость, исходя из текста докладов, была вовлечена значительная часть территорий страны: от 77,6% субъектов в 2006 г. до 95,2% – в 2008 г. Данные об общем количестве субъектов РФ с зарегистрированными вспышками за 2005, 2009–2011 гг. в государственных докладах оказались недоступны.
Хотелось бы, чтобы на страницах официальных докладов более пристальное внимание было уделено описанию отдельных вспышек инфекционных заболеваний: масштабных, необычных, редких, имевших большой общественный резонанс и т. п., как, например, вспышка легионеллёза в Свердловской области в 2007 г., которая представлена очень кратко, даже без указания точного числа пострадавших. Такие ситуации представляют особый интерес и могут послужить своеобразным назиданием для работников практического здравоохранения и дидактическим материалом для студентов, интернов, врачей. Подобные эпидемические ситуации, возможно, требуют более подробного описания и аналитического осмысления.
Учитывая значительную актуальность вспышечной и групповой заболеваемости на современном этапе, крайне важной представляется детальная, и по возможности исчерпывающая, их характеристика, которая, в частности, должна занять достойное место в структуре ежегодных государственных докладов о санитарно-эпидемиологической обстановке в стране. В этом плане было бы желательно придерживаться единой формы подачи информации, имеющей постоянную структуру, отражающую все ключевые характеристики вспышечной заболеваемости. Это может быть достигнуто путем разработки и внедрения в тексты государственных докладов соответствующих макетов таблиц по вспышечной заболеваемости, которые будут заполняться за каждый год и позволят отражать данные в динамике, минимум за 5 лет. Кроме таблиц с информацией о вспышках по всем инфекциям, представляется целесообразным компоновать материал раздельно по нозологиям, группируя его по аналогии с «Актом расследования очага». Необходимо также указывать удельный вес вспышечной заболеваемости за год с учетом динамики по каждой группе инфекционных болезней. Аналогичные подходы уместно применять и при создании макетов таблиц для характеристики эпидемической ситуации по вспышечной заболеваемости в ЛПО. Необходимо унифицировать разделы, касающиеся эпидемической заболеваемости, таким образом, чтобы из года в год можно было анализировать динамику, обратившись к одним и тем же разделам официальных документов, одним и тем же показателям.
Расследование и анализ вспышек различных инфекций, безусловно, являются одним из важнейших разделов деятельности учреждений и органов Роспотребнадзора. Существующий в настоящий момент уровень государственных докладов о состоянии санитарно-эпидемиологического благополучия населения по разделу вспышечной заболеваемости и в целом не может устраивать ни работников практического здравоохранения, ни научных сотрудников и профессорско-преподавательский состав медицинских вузов страны. Манера преподнесения материала по групповой заболеваемости и вспышкам в текстах государственных докладов свидетельствует о слабости аналитического осмысления указанных эпидемических ситуаций, что существенным образом отражается на доказательной базе столь важного официального документа.
Таким образом, из рассмотренных фактов как пазл складывается целостная картинка, в которой отсутствует один из важнейших разделов эпидемиологической деятельности – выявление эпидемиологических связей, остающийся без должного внимания тех лиц, учреждений и организаций, основной задачей которых и является обеспечение санитарно-эпидемиологического благополучия населения. Отсутствие же полноценного эпидемиологического анализа инфекционной заболеваемости вызывает сомнения в эффективности мониторинга эпидемической ситуации, а значит и эпидемиологического надзора. Отсюда возникают справедливые сомнения в достаточности противодействия инфекционной патологии в стране.