Залогом эффективного лечения больных ВИЧ-инфекцией, увеличения продолжительности и сохранения качества их жизни служит психосоциальная адаптация пациентов и приверженность к системе диспансерного наблюдения, что в свою очередь способствует своевременному началу терапии, способной предотвратить развитие характерных для этого заболевания угрожающих жизни поражений. Поскольку пациенты не всегда могут обнаружить у себя признаки прогрессирования заболевания, целесообразно проводить их активное выявление с помощью периодических обследований. Обследования пациента в рамках диспансерного наблюдения должны проводиться с его добровольного информированного согласия. Рекомендуется активное приглашение ВИЧ-инфицированных лиц на периодические обследования, но при этом не должно нарушаться их право на отказ от обследования и лечения, а равно и право наблюдаться в медицинском учреждении по собственному выбору.
Лицам, которым установлен диагноз ВИЧ-инфекции, проводится консультирование, разъясняющее цели, порядок, и необходимость диспансерного наблюдения. Уточняется готовность и возможность пациентов проходить регулярные обследования, а также меры, необходимые для решения выявленных проблем. Предлагается встать на диспансерное наблюдение. Цель диспансерного наблюдения за ВИЧ-инфицированными пациентами, как и вообще медицинской помощи – увеличение продолжительности и улучшение качества жизни пациентов, сохранение их трудоспособности. Основными задачами выступают психосоциальная поддержка пациентов, осуществляемая в том числе в процессе консультирования, и своевременное назначение АРТ.
Диспансерное наблюдение за больным ВИЧ-инфекцией осуществляется специально подготовленным врачом, как правило, инфекционистом центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями. Диспансерное наблюдение за детьми осуществляет педиатр центра СПИДа или педиатр первичного звена под методическим руководством врача центра СПИДа.
Рекомендуется, чтобы в центре СПИДа пациент был прикреплен к конкретной бригаде, включающей врача, медицинскую сестру и социального работника. Для уменьшения нагрузки на врача рекомендуется организовывать сестринские приемы, проводимые специально подготовленной медицинской сестрой. Во время этого приема проводят консультирование пациента; определяют полноту обследования и лечения, наличие готовности следовать рекомендациям, факторы риска нарушения приверженности к терапии; измеряют массу тела и рост (у детей), уровень артериального давления, пульс.
Поскольку залогом успеха лечения больных ВИЧ-инфекцией является АРТ, при каждом визите пациента к лечащему врачу с ним должна проводиться беседа о необходимости рано или поздно ее начать, отношении к этому пациента и степени его готовности к приему терапии. Также обсуждаются вопросы целесообразности начала лечения в настоящее время.
При консультациях лечащего врача, помимо сбора анамнеза и физикального осмотра, предусмотренных медицинской услугой «прием врача-инфекциониста диспансерный», на некоторые вопросы следует обратить особое внимание.
При сборе анамнеза желательно получить информацию о:
- времени и пути заражения ВИЧ (вероятном или известном). Сведения о тестировании на ВИЧ (дата первого положительного теста на ВИЧ, причина проведения тестирования, последний отрицательный тест на ВИЧ);
- заболеваниях, имеющих одинаковый с ВИЧ-инфекцией механизм передачи (гепатиты В и С, ИППП) или способствующих заражению ВИЧ;
- сексуальном и репродуктивном здоровье (методы контрацепции в настоящее время, данные о беременностях, эректильной дисфункции);
- курении, употреблении алкоголя и других психоактивных веществ.
При сборе анамнеза заболевания следует обратить внимание на:
- наличие в анамнезе заболеваний, которые могут быть следствием ВИЧ-инфекции (вирусные, грибковые, бактериальные поражения кожи и слизистых оболочек, повторные пневмонии, туберкулез, увеличение лимфатических узлов, «мононуклеозоподобный синдром», изменения массы тела, телосложения).
Особое внимание следует обращать на возможные проявления туберкулеза. У каждого больного ВИЧ-инфекцией в обязательном порядке выясняют наличие контактов с больными туберкулезом и проводят активный опрос о наличии таких клинических симптомов, как лихорадка, кашель, снижение массы тела, ночная потливость. При наличии хотя бы одного из этих симптомов пациенту проводится консультация фтизиатра.
Также со слов больного или из представленных документов (если таковые отсутствуют, их требуется запросить) необходимо:
- подробно выяснить историю лечения ВИЧ-инфекции (если оно проводилось);
- время и место предшествующего лечения ВИЧ-инфекции и сопутствующих заболеваний и состояний;
- схемы АРТ с датами любых изменений в схемах (если были) и причинами этих изменений;
- побочные эффекты (если имелись);
- приверженность, перерывы в лечении и их причины.
Выясняют также лабораторные данные (количество CD4+-лимфоцитов, ВН, данные биохимического и клинического исследований крови), результаты исследований лекарственной устойчивости (если они проводились).
При выяснении жалоб больного следует обратить внимание на изменение самочувствия, работоспособности.
При физикальном обследовании следует обратить внимание на клинические проявления, характерные для ВИЧ-инфекции (лимфаденопатия); признаки, свидетельствующие о перенесенных или имеющихся вторичных заболеваниях.
При оценке общего состояния следует обратить внимание на изменение массы тела, телосложение (признаки липодистрофии), увеличение лимфоузлов.
При осмотре кожи и слизистых оболочек осматривают все тело, включая прианальную и паховые области, обращая внимание на желтушность, признаки опоясывающего лишая (свежие элементы или следы ранее перенесенных эпизодов), себорейный дерматит, грибковые поражения, элементы саркомы Капоши, шанкриформные элементы, папилломы, кондиломы, следы инъекций у потребителей инъекционных наркотиков.
При оценке неврологического и психического статуса следует обратить внимание на симптомы невропатии, ясность сознания, адекватность ответов на вопросы, наличие бредовых идей, темп протекания психических процессов (заторможенность или ускорение), наличие нарушений настроения (жалобы на подавленность, апатию, безразличие, усталость, раздражительность), наличие суицидальных мыслей, нарушений памяти и внимания, двигательную неловкость.
В процессе диспансерного наблюдения за больным ВИЧ-инфекцией проводятся плановые консультации лечащего врача (обычно врача-инфекциониста), врачей других специальностей, лабораторные и инструментальные исследования. В случае ухудшения состояния пациента, при выявлении клинических или лабораторных признаков прогрессирования ВИЧ-инфекции, лекарственной непереносимости (или угрозы ее возникновения) пациенту проводят дополнительные (внеплановые) консультации и обследования.
2.1. Обследование при постановке на диспансерный учет по поводу ВИЧ-инфекции
Задачи обследования при постановке на диспансерный учет по поводу ВИЧ-инфекции включают:
- подтверждение диагноза ВИЧ-инфекции;
- определение клинической стадии и фазы ВИЧ-инфекции;
- выявление показаний к неотложному началу АРТ (в настоящее время АРТ показана всем пациентам с ВИЧ-инфекцией);
- выявление показаний к химиопрофилактике вторичных заболеваний;
- выявление вторичных заболеваний, определение их тяжести и необходимости лечения;
- выявление сопутствующих заболеваний (в том числе связанных с ВИЧ-инфекцией), определение их тяжести и необходимости лечения;
- консультирование, установление контакта и психосоциальную адаптацию пациента.
Лечащим врачом больного ВИЧ-инфекцией обычно является врач-инфекционист, но, возможно, и врач другой терапевтической специальности. В любом случае это должен быть врач, прошедший обучение для работы с больными ВИЧ-инфекцией.
Целью первичного приема врача-инфекциониста является предварительное заключение о наличии ВИЧ-инфекции, стадии и фазе заболевания, определение объема обследования, консультирование пациента по вопросам адаптации к жизни с ВИЧ-инфекцией, ее лечения.
Женщинам проводят консультацию гинеколога.
При уровне CD4+-лимфоцитов < 100 клеток/мкл рекомендуется консультация офтальмолога (фундоскопия с целью выявления признаков ретинита).
При наличии показаний рекомендуются консультации других специалистов (невролога, оториноларинголога, стоматолога, терапевта, психиатра, психотерапевта, нарколога, психолога, дерматовенеролога, уролога, фтизиатра, эндокринолога и др.).
Из лабораторных исследований проводятся:
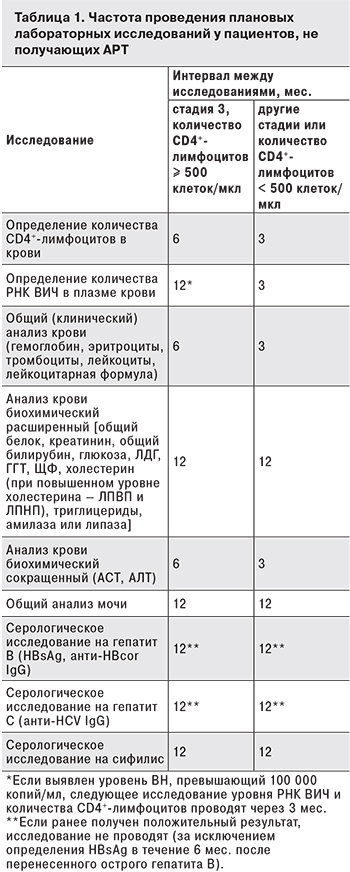
- определение абсолютного количества CD4+-лимфоцитов в крови;
- определение количества РНК ВИЧ в плазме крови;
- клинический анализ крови (гемоглобин, эритроциты, тромбоциты, лейкоциты, лейкоцитарная формула);
- анализ крови биохимический [общий белок, креатинин, АСТ, АЛТ, общий билирубин, глюкоза, ЛДГ, ГГТ, ЩФ, холестерин, триглицериды, при повышенном уровне холестерина – липопротеины высокой (ЛПВП) и низкой плотности (ЛПНП), панкреатическая амилаза или липаза];
- общий (клинический) анализ мочи;
- серологическое исследование на гепатит В (HbsAg, анти-HBcor IgG);
- серологическое исследование на гепатит С (анти-HCV IgG);
- серологическое исследование на сифилис.
Если какое-либо из этих исследований уже было сделано в течение последних 3 мес. и не выявило отклонений от нормы, его можно не повторять.
Также проводятся:
- рентгенография (или флюорография) органов грудной клетки (другие исследования методами лучевой диагностики по показаниям);
- ЭКГ;
- женщинам – цитологическое исследование мазка с шейки матки, окрашенного по Папаниколау;
- по показаниям проводят УЗИ органов брюшной полости, малого таза, почек и другие исследования, эластографию печени.
Если какое-либо из этих исследований уже было сделано в течение последних 3 мес. и не выявило отклонений от нормы, его можно не повторять.
После получения результатов лабораторных и инструментальных исследований и консультаций специалистов проводится повторный прием врача-инфекциониста. Цель повторного приема – окончательное заключение о стадии и фазе заболевания, определение плана дальнейшего наблюдения за пациентом и его лечения на основании полученных на предварительном приеме данных, а также данных лабораторных и инструментальных исследований. В случае необходимости повторных приемов может быть несколько.
С пациентом проводится беседа о необходимости:
- как можно более раннего начала АРТ;
- регулярного прохождения плановых обследований в порядке диспансерного наблюдения;
- обращения к лечащему врачу в случае ухудшения состояний для проведения внеплановой консультации.
Также пациенту должна предоставляться письменная информация о порядке получения им необходимой помощи (в том числе в нерабочее время) с указанием адресов и телефонов организаций, куда можно обратиться.
2.2. Плановые обследования при диспансерном наблюдении
Задачи плановых обследований пациентов, находящихся на диспансерном наблюдении по поводу ВИЧ-инфекции до начала АРТ:
- определение клинической стадии и фазы ВИЧ-инфекции и их изменения в сравнении с предыдущим обследованием;
- определение динамики лабораторных маркеров прогрессирования ВИЧ-инфекции и эффективности АРТ
- выявление показаний к неотложному началу АРТ (если она еще не начата);
- выявление показаний к химиопрофилактике вторичных заболеваний;
- выявление вторичных заболеваний, определение их тяжести и необходимости лечения;
- оценка динамики течения ранее выявленных вторичных заболеваний и эффективности их лечения;
- выявление сопутствующих заболеваний, определение их тяжести и необходимости лечения;
- оценка динамики течения ранее выявленных сопутствующих заболеваний и эффективности их лечения;
- консультирование, направленное на формирование приверженности к лечению, необходимости начала АРТ (если еще не начата) и психосоциальную адаптацию пациента.
Частота и объем плановых обследований пациентов, находящихся на диспансерном наблюдении по поводу ВИЧ-инфекции, но еще не начавших АРТ, зависят от стадии заболевания и количества CD4+-лимфоцитов в крови.
Диспансерные приемы врача-инфекциониста проводятся:
- пациентам со стадией 3 ВИЧ-инфекции при количестве CD4+-лимфоцитов ≥ 500 клеток/мкл – через каждые 6 мес.;
- пациентам с другими стадиями ВИЧ-инфекции или при количестве CD4+-лимфоцитов < 500 клеток/мкл – каждые 3 мес.
При проведении диспансерных приемов пациентов во всех случаях необходимо при консультировании больше внимания уделять вопросам АРТ, мотивируя пациентов на необходимость ее начала.
При количестве CD4+-лимфоцитов < 100 клеток/мкл пациентам каждые 6 мес. рекомендуется проводить консультации окулиста (для выявления ретинопатии).
Женщинам – консультация гинеколога:
- на стадии 3 и при количестве CD4+-лимфоцитов ≥ 200 клеток/мкл – каждые 12 мес;
- на других стадиях или при количестве CD4+ -лимфоцитов < 200 клеток/мкл – каждые 6 мес.
 Консультации врачей других специальности проводятся при наличии показаний.
Консультации врачей других специальности проводятся при наличии показаний.
Частота проведения лабораторных исследований у пациентов, не получающих АРТ, представлена в табл. 1.
Другие исследования:
- флюорография (или рентгенография) органов грудной клетки – каждые 6 мес. (другие исследования методами лучевой диагностики – по показаниям);
- ЭКГ – каждые 12 мес.;
- цитологическое исследование мазка с шейки матки, окрашенного по Папаниколау – по графику плановых осмотров гинеколога;
- по показаниям проводят УЗИ органов брюшной полости, малого таза, почек, эластографию печени и другие исследования.
2.3. Особенности диспансерного наблюдения при проведении АРТ
Лечение и оценка его эффективности проводятся врачом-инфекционистом центра по профилактике и борьбе со СПИДом или врачами-инфекционистами других медицинских учреждений (федерального, регионального и муниципального подчинения), прошедшими подготовку для работы с больными ВИЧ-инфекцией.
Задачами клинико-лабораторного обследования, проводимого на фоне АРТ, являются:
- оценка течения ВИЧ-инфекции;
- оценка эффективности проводимой терапии;
- оценка безопасности проводимой терапии;
- оценка полноты проведения терапии;
- выявление вторичных и сопутствующих заболеваний, показаний к их профилактике и лечению, оценка их течения;
- оценка приверженности пациента к терапии и выявление факторов, ее нарушающих.
На основании этих обследований принимается решение об эффективности и безопасности проводимой терапии, о дальнейшей тактике ведения больного. Определяются дополнительные обследования, консультации специалистов и лечебные мероприятия, призванные улучшить переносимость терапии и предотвратить возможные осложнения.
Пациентам, находящимся на АРТ, продолжают проводить те же исследования, что им проводили при диспансерном наблюдении до ее начала, однако частота некоторых исследований меняется.
Плановые приемы лечащего врача проводятся с целью оценки эффективности и безопасности терапии, течения ВИЧ-инфекции, вторичных и сопутствующих заболеваний, формирования приверженности и психологической поддержки пациента, находящегося на АРТ.
Первый прием лечащего врача проводят через 1 мес. после начала АРТ. Во время него особое внимание обращают на приверженность пациента к лечению и переносимость терапии. Если за первый месяц лечения не произошло снижения ВН более чем в 10 раз, с пациентом проводят дополнительное консультирование по повышению приверженности к лечению, дополнительное клиническое обследование и исследование ВН через 2 мес. после начала терапии. Следующее обследование – через 3 мес. после начала АРТ, затем через каждые 3 мес.
Если через 1,5 года после начала лечения у пациента в течение 6 и более мес. отсутствуют клинические проявления вторичных заболеваний, а в двух последних исследованиях, сделанных с интервалом в 3 и более мес., количество CD4+-лимфоцитов было > 500 клеток/мкл, а ВН – ниже 50 копий/мл, плановые обследования с целью оценки эффективности и безопасности терапии могут проводиться с интервалом в 6 мес.
Консультации специалистов проводятся в том же порядке, что и пациентам, не получающим лечения.
Лабораторные исследования:
- определение уровня РНК ВИЧ в плановом порядке проводят через 1 и 3 мес. после начала АРТ, а затем через каждые 3 мес. в течение первых полутора лет лечения. В плановом порядке определение количества CD4+-лимфоцитов в течение первых полутора лет после начала лечения проводят с интервалом в 3 мес. Если при исследовании, проведенном через 4 нед. после начала АРТ, не произошло снижения уровня РНК ВИЧ более чем в 10 раз, рекомендуется дополнительное консультирование по вопросам приверженности к лечению и дополнительное исследование через 8 нед. после начала терапии.
Если через 1,5 года после начала лечения у пациента в течение не менее 6 мес. отсутствуют клинические проявления вторичных заболеваний, а в двух последних исследованиях, проведенных с интервалом не менее 3 мес., уровень CD4+-лимфоцитов был ≥ 500 клеток/мкл, а ВН – < 50 копий/мл, исследования количества CD4+-лимфоцитов и РНК ВИЧ можно проводить с интервалом в 6 мес. Если используется тест-система с минимальным уровнем определения РНК ВИЧ > 50 копий/мл, интервал обследования на ВН не должен превышать 3 мес.;
- клинический анализ крови (гемоглобин, эритроциты, тромбоциты, лейкоциты, лейкоцитарная формула) проводится через 1 и 3 мес. после начала лечения. Через 1,5 года после начала лечения при нормальных показателях гемограммы исследование можно проводить с интервалом в 6 мес. (если не применяются гемотоксичные препараты);
- анализ крови биохимический развернутый проводят в том же объеме и с той же частотой, что и у пациентов, не получающих терапии;
- анализ крови биохимический сокращенный (АЛТ, АСТ и креатинин) проводят каждые 12 нед. При применении панкреатоксичных препаратов в дополнение к ним исследуют панкреатическую амилазу и/или липазу, при применении NVP уровень АЛТ определяют также после 1 и 2 мес. лечения;
- общий анализ мочи (каждые 12 нед.).
Другие исследования проводятся в том же порядке, что и пациентам, не получающим лечения.


