Система здравоохранения и система социальной защиты – универсальные системы, затрагивающие интересы 100% граждан и влияющие на социальное самочувствие общества и электоральные предпочтения. Состояние здоровья граждан можно рассматривать как надежный показатель экономического роста и важнейший элемент национального богатства страны. Право на охрану здоровья работающих и неработающих граждан Российской Федерации государством определено Конституцией РФ (статьи 7, 41).
В 1991 г. был принят закон РФ «О медицинском страховании граждан в Российской Федерации», который позволил применить новые подходы к оказанию медицинской помощи, заложить новые принципы в сфере финансового обеспечения здравоохранения, а именно создать бюджетно-страховую модель финансирования государственной системы здравоохранения в России. Обязательному медицинскому страхованию (ОМС) предстояло осуществить целую систему мер по обеспечению прав граждан и удовлетворению потребностей населения в качественной и доступной медицинской помощи.
Двадцать лет исполнилось системе ОМС. В настоящее время это хорошо отлаженный механизм, участниками которого являются:
- территориальные фонды, реализующие государственную политику в сфере ОМС на территориях субъектов Российской Федерации;
- страховые медицинские организации, осуществляющие деятельность в сфере ОМС на основании договора о финансовом обеспечении ОМС, договора на оказание и оплату медицинской помощи по ОМС, заключенного между страховой медицинской организацией и медицинской организацией;
- медицинские организации, работающие в сфере ОМС на основании договора на оказание и оплату медицинской помощи по ОМС в соответствии с территориальной программой ОМС.
Субъектами ОМС являются:
- застрахованные лица – лица, имеющие право на медицинскую помощь в соответствии с действующим законодательством;
- страхователи – плательщики страховых взносов на ОМС;
- Федеральный фонд – страховщик по ОМС.
 Деятельность в системе ОМС регламентируется федеральными законами и нормативно-правовыми актами, в том числе взаимоотношения медицинской организации и страховой медицинской организации в рамках осуществления контроля объемов, сроков, качества и условий предоставления медицинской помощи по ОМС.
Деятельность в системе ОМС регламентируется федеральными законами и нормативно-правовыми актами, в том числе взаимоотношения медицинской организации и страховой медицинской организации в рамках осуществления контроля объемов, сроков, качества и условий предоставления медицинской помощи по ОМС.
29 ноября 2010 г. Государственной Думой РФ был принят федеральный закон № 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации», который регулирует отношения, возникающие в связи с осуществлением ОМС, определяет правовое положение субъектов и участников ОМС, основания возникновения их прав и обязанностей, гарантии их реализации, отношения и ответственность, связанные с уплатой страховых взносов на ОМС.
Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» регулирует отношения, возникающие в сфере охраны здоровья граждан в Российской Федерации, и определяет:
- правовые, организационные и экономические основы охраны здоровья граждан;
- права и обязанности человека и гражданина, отдельных групп населения в сфере охраны здоровья, гарантии реализации этих прав;
- полномочия и ответственность органов государственной власти Российской Федерации, органов государственной власти субъектов Российской Федерации и органов местного самоуправления в сфере охраны здоровья;
- права и обязанности медицинских организаций, иных организаций, индивидуальных предпринимателей при осуществлении деятельности в сфере охраны здоровья;
- права и обязанности медицинских и фармацевтических работников.
Воронежская область – один из крупнейших регионов Центрального федерального округа – занимает второе место по количеству застрахованных в системе ОМС после Московской области.
По состоянию на 1 января 2013 г. численность лиц, застрахованных по ОМС в Воронежской области, составила 2 309 455 человек, из них:
- работающего населения – 745 020 человек;
- неработающего населения – 1 564 435 человек.
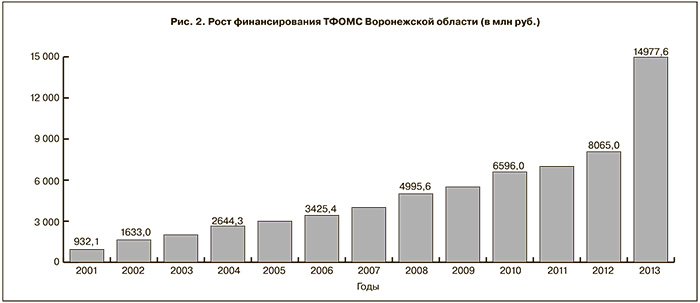
О внимании государства к страховой медицине, а также о результативности деятельности Федерального и, соответственно, Территориального фонда обязательного медицинского страхования (ТФОМС) можно судить по значительному росту финансирования страховой медицины в течение последних лет.
Так, согласно постановлению администрации Воронежской области от 19 марта 1999 г. № 208 «Об утверждении программы госгарантий обеспечения граждан РФ, проживающих на территории Воронежской области, бесплатной медицинской помощью», в ее реализацию было вложено немногим более 476 млн руб. В 2013 г. на реализацию территориальной программы государственных гарантий истрачено свыше 14,6 млрд руб. Увеличение в тридцать раз! Подушевые нормативы финансирования территориальной программы ОМС выросли в 31 раз (рис. 1, 2).
За два десятилетия средний тариф по амбулаторной помощи в Воронежской области увеличился в 28 раз. В 23,5 раза вырос средний тариф медицинской помощи, оказанной в стационаре.
Способствовали этим достижениям мероприятия общероссийского масштаба.
С 2005 г. в стране реализуется программа дополнительного лекарственного обеспечения граждан, имеющих право на государственную социальную помощь. ТФОМС Воронежской области включился в реализацию указанной программы, что стало реальным шагом по обеспечению льготных категорий граждан качественными лекарствами, оплаченными из средств федерального бюджета.
С 2006 г. фонд участвует в реализации приоритетного национального проекта «Здоровье» на территории Воронежской области, на который было выделено свыше 2,5 млрд руб. Его главная цель – повышение уровня материально-технического и кадрового обеспечения отрасли и на этой основе создание условий для улучшения показателей здоровья населения. ТФОМС получил дополнительные функции по своевременному и целевому финансированию развития первичной медико-санитарной помощи.
Выплаты медработникам первичного звена (врачам-терапевтам участковым, врачам-педиатрам участковым, врачам общей практики, медицинским сестрам) превысили 1,9 млрд руб.
На дополнительную диспансеризацию работающих граждан затрачено более 519 млн руб., на проведение диспансеризации детей-сирот – более 55 млн руб.
В целях повышения качества и доступности медицинской помощи в 2011–2012 гг. осуществлялась реализация программы модернизации здравоохранения. Объем финансирования этой программы составил свыше 7 млрд руб. (рис. 3).
В реализации участвовали 63 медицинские учреждения.
В рамках программы модернизации в здравоохранение области были направлены средства на укрепление материально-технической базы государственных и муниципальных учреждений здравоохранения, внедрение современных информационных систем, внедрение стандартов медицинской помощи и повышение доступности амбулаторной медицинской помощи.
С целью обеспечения рационального использования средств ОМС и обеспечения конституционных прав граждан Российской Федерации на оказание бесплатной медицинской помощи, в соответствии со ст. 8 Федерального закона от 21.11.2011 № 323-ФЗ «Об основах здоровья граждан в Российской Федерации» Правительством Российской Федерации, утверждается базовая программа государственных гарантий бесплатного оказания медицинской помощи гражданам РФ. Программой установлены виды, формы и условия оказываемой бесплатно медицинской помощи, а также перечень заболеваний и состояний, при которых оказание медицинской помощи осуществляется бесплатно.
Также программой утверждаются нормативы объема медицинской помощи, структура формирования тарифов на медицинскую помощь, способы ее оплаты, определяются критерии ее качества и доступности.
 В рамках этой программы разрабатывается и утверждается программа государственных гарантий бесплатного оказания гражданам медицинской помощи на территории субъектов РФ и, соответственно, Воронежской области. Медицинская помощь оказывается в медицинских организациях любой формы собственности, имеющих право на осуществление медицинской деятельности и включенных в реестр медицинских организаций, осуществляющих деятельность в сфере ОМС.
В рамках этой программы разрабатывается и утверждается программа государственных гарантий бесплатного оказания гражданам медицинской помощи на территории субъектов РФ и, соответственно, Воронежской области. Медицинская помощь оказывается в медицинских организациях любой формы собственности, имеющих право на осуществление медицинской деятельности и включенных в реестр медицинских организаций, осуществляющих деятельность в сфере ОМС.
ТФОМС контролирует деятельность страховых медицинских организаций и медицинских организаций.
Федеральный закон от 29.11 2010 № 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации» (гл. 9) закрепил осуществление контроля объемов, сроков и качества медицинской помощи, предоставляемой застрахованным лицам медицинскими организациями в объеме и на условиях, которые соответствуют территориальной программе ОМС и договору на оказание медицинской помощи по ОМС.
Территориальный фонд контролирует деятельность страховых медицинских организаций и медицинских организаций. Правила и процедура выполнения ТФОМС контрольных функций установлены Порядком организации и проведения контроля объемов, сроков, качества и условий предоставления медицинской помощи по ОМС (приказ ФФОМС от 01.12.2010 № 230), Положением о контроле деятельности страховых медицинских организаций в сфере ОМС ТФОМС и Положением о контроле использования средств ОМС медицинскими организациями, утвержденными приказом ФФОМС от 16.04.2012 № 73.
Целью контроля является обеспечение бесплатного предоставления застрахованному лицу медицинской помощи в объеме и на условиях, установленных территориальной программой ОМС, и в соответствии с договорами на оказание и оплату медицинской помощи по ОМС, а также предупреждение дефектов медицинской помощи, являющихся результатом несоответствия оказанной медицинской помощи состоянию здоровья застрахованного лица, невыполнения или неправильного выполнения порядков оказания медицинской помощи или стандартов медицинской помощи. ТФОМС проводит проверки исполнения страховыми медицинскими организациями и медицинскими организациями обязательств по оплате и оказанию застрахованным лицам бесплатной медицинской помощи по программам ОМС, изучает удовлетворенность застрахованных лиц объемом, доступностью и качеством медицинской помощи.
Контроль объемов, сроков и качества медицинской помощи осуществляется путем проведения медико-экономического контроля, медико-экономической экспертизы, экспертизы качества медицинской помощи, если даже медицинская помощь оказана застрахованным лицам за пределами территории субъекта Российской Федерации, в котором выдан полис ОМС.
Медико-экономический контроль (МЭК) – установление соответствия сведений об объемах оказанной медицинской помощи застрахованным лицам на основании предоставленных к оплате медицинской организацией реестров счетов условиям договоров на оказание и оплату медицинской помощи по ОМС, территориальной программе ОМС, способам оплаты медицинской помощи и тарифам на оплату медицинской помощи.
По результатам МЭК в 2013 г. 16,7 млн счетов приняты к оплате, 3,2 млн счетов отклонены.
Медико-экономическая экспертиза (МЭЭ) – установление соответствия фактических сроков оказания медицинской помощи, объема предъявленных к оплате медицинских услуг записям в первичной медицинской документации и учетно-отчетной документации медицинской организации.
Различают плановую и целевую экспертизу. Плановая проводится в объеме не менее 8% от числа принятых к оплате счетов при оказании помощи в стационаре и дневном стационаре, 0,8% – при оказании амбулаторно-поликлинической помощи и 3% – при оказании скорой помощи вне медицинской организации.
Целевая экспертиза проводится в случаях:
- повторных обращений по поводу одного и того же заболевания;
- заболеваний с удлиненным или укороченным сроком лечения более чем на 50% от установленного;
- наличия жалоб от пациента.
Основные нарушения, выявленные в результате МЭЭ в 2013 г., – это дефекты оформления первичной медицинской документации, отсутствие подтверждения представленных счетов первичной медицинской документацией.
Экспертиза качества медицинской помощи (ЭКМП) – выявление нарушений в оказании медицинской помощи, в том числе оценка правильности выбора медицинской технологии, степени достижения запланированного результата и установление причинно-следственных связей выявленных дефектов в оказании медицинской помощи.
20,4% страховых случаев, подвергнутых ЭКМП, содержали нарушения в оказании медпомощи в 2013 г. Основные из них:
- предъявление на оплату не соответствующих счетов и реестров счетов – 6,7%;
- дефекты оформления первичной документации – 64,8%;
- взимание платы с застрахованных лиц за медицинскую помощь – 0,1%;
- нарушения выполнения клинических протоколов лечения и порядка оказания медицинской помощи – 28,4%.
ЭКМП проводят эксперты качества медицинской помощи. Эксперт – врач-специалист, имеющий высшее профессиональное образование, свидетельство об аккредитации или сертификат специалиста, стаж работы по соответствующей врачебной специальности не менее 10 лет и прошедший подготовку по вопросам экспертной деятельности в сфере ОМС, включенный в территориальный реестр экспертов качества медицинской помощи.
В каждом субъекте Российской Федерации имеется реестр экспертов качества медицинской помощи, укомплектованный наиболее подготовленными специалистами различного профиля, все они включены в Единый реестр экспертов Российской Федерации. За нарушения, выявленные при проведении контроля объемов, сроков, качества и условий предоставления медицинской помощи по результатам проведенных МЭК, МЭЭ, ЭКМП, применяются санкции к медицинским организациям.
 Сумма, не подлежащая оплате по результатам МЭК, МЭЭ, ЭКМП, удерживается из объема средств, предусмотренных для оплаты медицинской помощи, оказанной медицинскими организациями, или подлежит возврату в страховую медицинскую организацию в соответствии с договором на оказание и оплату медицинской помощи по ОМС, перечнем оснований для отказа в оплате медицинской помощи, либо уменьшению оплаты медицинской помощи. За неоказание, несвоевременное оказание или оказание медицинской помощи ненадлежащего качества медицинская организация уплачивает штраф.
Сумма, не подлежащая оплате по результатам МЭК, МЭЭ, ЭКМП, удерживается из объема средств, предусмотренных для оплаты медицинской помощи, оказанной медицинскими организациями, или подлежит возврату в страховую медицинскую организацию в соответствии с договором на оказание и оплату медицинской помощи по ОМС, перечнем оснований для отказа в оплате медицинской помощи, либо уменьшению оплаты медицинской помощи. За неоказание, несвоевременное оказание или оказание медицинской помощи ненадлежащего качества медицинская организация уплачивает штраф.
В 2013 г. в результате дефектов в организации и оказании медицинской помощи медицинские организации недополучили более 121,0 млн руб.: неоплата или неполная оплата по счетам составила более 116,4 млн руб., штрафы – более 4,6 млн руб. В 2013 г. это составило 0,9% от поступивших средств.
В свою очередь медицинская организация может обжаловать заключение страховой медицинской организации при наличии разногласий по результатам МЭК, МЭЭ и ЭКМП путем направления претензии в ТФОМС. Повторные МЭК, МЭЭ и ЭКМП проводятся экспертами, назначенными ТФОМС, и оформляются решением территориального фонда.
ТФОМС осуществляет контроль за деятельностью страховых медицинских организаций, работающих в системе ОМС, путем организации повторной МЭЭ и ЭКМП – реэкспертизы. Количество случаев, подвергаемых реэкспертизе, составляет не менее 10% от числа всех экспертиз за соответствующий период времени.
Сотрудниками отдела контроля объемов, сроков и качества медицинской помощи ТФОМС Воронежской области в 2013 г. в рамках проведения повторных МЭЭ проверено более 40 200 страховых случаев (7,1% от всех экспертных мероприятий, осуществленных страховыми медицинскими организациями).
По результатам медико-экономических реэкспертиз выявленные нарушения распределились следующим образом: более трех четвертей (77,38%) приходилось на дефекты оформления медицинской документации; 12,2% – на ошибки оформления счетов и реестров счетов. В 6,85% случаев был нарушен порядок оказания медицинской помощи, в результате чего пострадало качество лечения пациентов, в 3,27% случаев были обнаружены нарушения, связанные с госпитализацией застрахованных лиц.
По фактам выявленных дефектов проводилось обсуждение результатов реэкспертиз в медицинских организациях и страховых компаниях, к нарушителям применены экономические санкции.
Для того чтобы знать, в каком направлении сегодня нужно сконцентрировать работу, ТФОМС регулярно проводит анализ обращений граждан, поступающих в фонд и страховые медицинские организации, осуществляющие деятельность на территории нашей области.
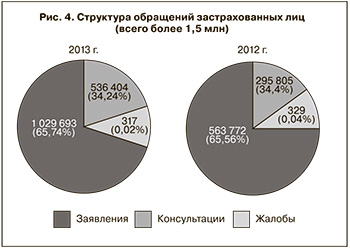
Структура обращений застрахованных лиц (рис. 4) в нашем регионе практически не отличается от показателей Российской Федерации в целом, при этом доля обоснованных обращений на 10% ниже общероссийского показателя. Важно отметить, что количество жалоб и их содержание является одним из критериев оценки удовлетворенности людей качеством оказания медицинской помощи.
За 2013 г. в ТФОМС Воронежской области и страховые медицинские организации, осуществляющие свою деятельность по ОМС на территории нашей области, в письменной (в том числе по сети Интернет) и устной форме (в том числе на телефон «горячей линии») поступило более 1,5 млн обращений от граждан. Это почти в 2 раза больше, чем в 2012 г.
Связываем мы это, прежде всего, с организацией работы телефонов «горячей линии» в круглосуточном режиме, а также с активизацией работы соответствующих служб в страховых медицинских организациях и территориальном фонде по информированию граждан о правах в системе ОМС.
Больше всего вопросов связано с выбором и заменой страховой медицинской организации, выдачей или переоформлением полиса – 65,7% от общего количества обращений. На втором месте – вопросы лекарственного обеспечения при оказании медицинской помощи, выбора медицинской организации и врача и др.
За консультативной помощью обратились 536 404 человека.
С жалобами обратились 317 человек, причем только половина из этих жалоб в результате экспертных мероприятий были признаны обоснованными.
В структуре жалоб на первом месте стоят жалобы, связанные с взиманием денежных средств за медицинскую помощь по ОМС, на втором месте – жалобы на лекарственное обеспечение при оказании медицинской помощи. Также были жалобы на качество медицинской помощи, организацию работы медицинских учреждений и на отказ в медицинской помощи по программе ОМС. Соотношение обращений в страховые медицинские организации и ТФОМС составило 91,2 и 8,8% соответственно.
За последний год вырос удельный вес обоснованных жалоб на лекарственное обеспечение при оказании медицинской помощи (в 2013 г. – 9,3%, в 2012 г. – 5,8%), на качество медицинской помощи (в 2013 г. – 6,8%, в 2012 г. – 3,3%), на отказ в медицинской помощи по программе ОМС (в 2013 г. – 4,3%, в 2012 г. – 0,6%), на организацию работы медицинских организаций (в 2013 г. – 3,8%, в 2012 г. – 1,2%), на этику и деонтологию медицинских работников (в 2013 г. – 1,3%, в 2012 г. – 0,6%).
Почти все обращения, поступающие в ТФОМС Воронежской области и страховые медицинские организации, решаются в досудебном порядке. По всем обращениям застрахованных граждан проводятся тщательные экспертные мероприятия, по результатам которых принимаются решения, направленные на восстановление нарушенного права гражданина.
В 2013 г. из 157 обоснованных жалоб 119 были связаны с взиманием денежных средств за медицинскую помощь по программе ОМС. С материальным возмещением удовлетворено 118 из них.
Сотрудники фонда и страховых медицинских организаций проводят социологические опросы застрахованных граждан.
Мы уделяем большое внимание изучению условий лечения пациентов с выездом в медицинские организации, а также вопросам отношения медицинского персонала к больным. Сотрудники фонда и страховых медицинских организаций проводят социологические опросы застрахованных граждан, в ходе которых изучают удовлетворенность качеством медицинской помощи, мониторируют ее доступность, изучают причины неудовлетворенности оказанной медицинской помощью, рассматривают предложения пациентов по улучшению организации оказания медицинской помощи в условиях стационара, поликлиники, дневного стационара, а также при получении скорой медицинской помощи.
По результатам социологического опроса, проведенного сотрудниками территориального фонда и страховых медицинских организаций в 2013 г. в медицинских организациях Воронежа и Воронежской области, удовлетворены качеством медицинской помощи 82,7% респондентов, не удовлетворены 7,6%.
В 2013 г. во время анкетирования респонденты предлагали мероприятия по улучшению качества оказания медицинской помощи:
- определить порядок направления пациентов в медицинские организации, оказывающие специализированную медицинскую помощь;
- оборудовать стационары средствами для лиц с ограниченными возможностями и тяжелобольных;
- обеспечить в достаточном количестве медицинские организации современным диагностическим и лечебным медицинским оборудованием, в том числе аппаратами для проведения КТ, МРТ, УЗИ, УЗДГ; эндоскопическим оборудованием;
- укомплектовать штаты врачами-специалистами.
Объективность, строгое соответствие российскому законодательству, внимание к каждому случаю нарушения прав граждан – это все то, чем руководствуются сотрудники фонда в своей деятельности.
* * *
Доложено на VI Ежегодном Всероссийском конгрессе по инфекционным болезням (Москва, 24 — 26 марта 2014 г.).


